-
Cisto de Boca
CISTO DE BOCA (CISTO BUCAL)
O QUE É? COMO APARECE? COMO TRATA?
Os cistos são entidades patológicas que apresentam uma secreção líquida ou pastosa em seu interior, essas lesões são semprte revestidas de tecido epitelial na sua intimidade. Eles podem ser encontrados em várias regiões do corpo e suas formações são diversas. Quando essas formações têm origem na lâmina dentária, elas são denominadas cistos odontogênicos, enquanto os outros cistos são denominados não-odontogênicos.
COMO APARECEM OS CISTOS DE BOCA ODONTOGÊNICOS?
Essas lesões podem ser o resultado de uma proliferação de restos de tecidos epiteliais que foram responsáveis pela formação dos dentes. Esses restos, quando mal absorvidos pelo organismo, podem se proliferar de maneira patológica e formar cistos na região, mas esses tecidos sozinhos não são capazes de explicar o desenvolvimento dessas lesões: é preciso associar a presença dos remanescentes epiteliais a um agente traumático na região para que a proliferação seja desenvolvida.
QUAIS SÃO OS TIPOS DE CISTOS DE BOCA ODONTOGÊNICOS?
Os cistos odontogênicos podem ser classificados de diversas maneiras, já que podem apresentar etiologia e caraterísticas diferentes, de acordo com a região ou com a faixa etária dos pacientes. A literatura científica, classifica os cistos odontogênicos em oito grandes grupos:
CISTO DA LÂMINA DENTÁRIA
Esse cisto de boca é também denominado cisto do recém-nascido, já que 80% dos casos aparecem nessa faixa etária. Eles se caracterizam por pequenos nódulos de coloração esbranquiçada, geralmente localizados nos alvéolos dos maxilares. Sua origem se dá pela proliferação de algumas células da lâmina dentária, que se queratinizam e formam os cistos.
CISTO PRIMORDIAL (QUERATOCISTO)
O queratocisto é uma formação geralmente assintomática. Quando cresce muito, pode começar a incomodar e gerar um pouco de dor na região. Sua frequência é mais comum próximo a região do terceiro molar, mas pode surgir também em outras partes do complexo maxilo-mandibular. É uma lesão mais comum em homens entre os 20 e 30 anos.
CISTO DENTÍGERO
Esse é um cisto mais frequente em adolescentes e jovens adultos. A lesão geralmente surge na coroa de um dente (os terceiros molares em maior incidência) e está relacionada com dentes já formados, sendo praticamente inexistente em dentes de leite. Seu crescimento é lento e assintomático, o que pode gerar grandes perdas ósseas e o deslocamento de outros dentes na arcada. O surgimento está provavelmente relacionado a uma alteração no tecido epitelial do esmalte após a formação completa do dente.
CISTO DE ERUPÇÃO
Esse tipo de cisto é uma variação do cisto dentígero, porém associado a dentes de leite ou permanentes que estejam passando por um processo de erupção. Essa lesão, geralmente, se localiza entre o epitélio reduzido do esmalte e da coroa do dente, e tem característica hemorrágica, deixando a região gengival com coloração roxa ou azulada.
CISTO PERIAPICAL
O cisto periapical é de longe, o mais comuns dos maxilares. Ele surge de um granuloma periapical preexistente, o qual constitui um foco cronicamente inflamado, intraósseo no ápice de um dente sem vitalidade. O granuloma periapical inicia-se e mantém-se pela degeneração de produtos necróticos do tecido pulpar. Na grande maioria das vezes o cisto periapical é assintomático e frequentemente são descobertos durante exames radiográficos de rotina..
CISTO PERIODONTAL LATERAL
O cisto periodontal lateral é definido como um cisto de desenvolvimento não inflamatório, não queratinizado, ocorrendo adjacente e lateralmente à raiz de um dente.. Acredita-se que a origem desse cisto se relacione à proliferação dos restos da lâmina dentâria. Os locais mais frequentes são as regiões de pré-molar e canino inferior e ocasionalmente em incisivos. Na maxila, as lesões são notadas principalmente em incisivos laterais. Existe segundo a literatura, uma predileção pelo sexo masculino em proporção de 2:1 em relação ao sexo feminino, surgem por volta dos 40 anos e geralmente são , assintomáticos.
CISTO ODONTOGÊNICO CALCIFICANTE
O cisto calcificante é considerado uma lesão extremamente rara, já que sua frequência de aparecimento não chega a 1% dos casos. Ao contrário dos outros cistos, o calcificante apresenta características neoplásicas e é tratado por especialistas da área como uma amostra de tumor odontogênico. Ele atinge, geralmente, a região anterior da arcada, e sua manifestação clínica é caracterizada pelo crescimento constante, porém sem sintoma. Seus picos de surgimento podem acontecer na faixa dos 20 ou dos 50 anos, com menor risco na faixa etária situada entre essas duas idades e sem predileção por algum dos sexos. Devido à sua caracterísrica neoplásica, muitos profissionais acreditam que ele pode influenciar a alteração de tecidos dentários e gengivais, aumentando o risco de desenvolvimento de tumores.
TRATAMENTO DO CISTO DE BOCA
O tratamento para os diversos casos do cisto de boca se baseiam em remoção cirúrgica e análise anatomo-patológica da lesão. Este procedimento, na dependência do tamanho e da região, pode ser feito em ambiente de consultório com anestesia local ou eventualmente sob anestesia geral em centro cirúrgico hospitalar. É importante salientar que estes procedimentos de diagnóstico e tratamento dos cistos bucais, são feitos por profissionais especialistas em Estomatologia e/ou especialistas em Cirurgia Bucomaxilofacial.
PROGNÓSTICO APÓS O TRATAMENTO
São poucos os casos de cistos de boca que quando removidos, reaparecem nas mesmas regiões bucais, entretanto, pode ser interessante manter o acompanhamento anual de pacientes que apresentaram essas alterações..
Quais são os casos mais comuns de cisto de boca avaliados no seu consultório? Você ainda tem alguma dúvida ou comentário sobre as manifestações dessas lesões bucais? Participe da discussão através dos comentários!
-
Coagulograma
Serie de exames complementares sobre a hemostasia do paciente. A hemostasia tem como funcao promover a parada de uma hemorragia.
- MECANISMO PARA HEMOSTASIA
Surge a partir de um corte ou incisao.
Mecanismo Vascular – São mecanismos dos vasos responsaveis pela vasoconstricao no processo hemostatico, autonomo.
Mecanismo Plaquetario – São mecanismos das plaquetas que obliteram o sangue no caso de cortes ou traumas para não ocorrer hemorragia.
Mecanismo de Coagulacao – Tem como finalidade a formacao de rede de fibrina para fechar falhas vasculares para que não ocorra saida de sangue dos vasos. Pode ser extrinseco ou intrinseco.- EXAME CLINICO
- avitaminose
- deficiencia de tromboplastina
- hemofilia
- paciente anticoagulado
- purpuras
- infeccoes gerais
- hipertensao arterial
- doencas cronicas do figado
- hemofilia
- utilizacao de AAS
- escorbuto
- COAGULAÇÃO
Mecanismo Intrinseco = efeito contato/ fator XII – fator XI – fator IV – fator VIII
CALCIO
Mecanismo Extrinseco = liberacao tromboplastina tecidual/ fator III – fator calcio – protrombina – Trombina – fibrinogenio – fibrina.
Todas as ativacoes dos fatores dependem da vitamina K, acontecem como efeito cascata, após um ser ativado os outros tambem serao dentro da normalidade.
- EXAMES COMPLEMENTARES
- hemograma
- TC (2 a 8 minutos)
- Contagem de plaquetas (150000 a 300000)
- TTPa (25 – 40 seg.)
- TS ( 1 a 6 minutos)
- TP ( 10 a 15 seg.) ou (70 a 100%)
- TT (12 a 18 seg.)
- Prova do laco ( medir P.A., soma PA maior com PA menor e divide por 2, inflar ate o resultado e conservar por 5 minutos.
- Verificar se fica roxo por mais de 5 minutos (indica fragilidade vascular).
TS – tempo de sangramento
TC – tempo de coagulacao
TT – tempo de trombina
TP – tempo de formacao da pro trombina
TTPa – tempo de tromboplastina parcial ativada- HEMOSTATICOS DE AÇÃO GERAL
- Etansilatos = Dicinone ( diminui a permeabilidade capilar, aumenta adesividade plaquetaria
- Antifibrinoliticos = Transamin, Ipsilon (inibem a fibrinolise)
- Estrogenos = Premarin, Styptanon (aumenta vasoconstricao, diminui a permeabilidade vascular, estimula sintese dos
- tores II e V)
- Vitamina K = Kanakion (estimula a sintese de fatores II, VII, IX, X – intra muscular administrado sob ½ ampola 12 hs antes da cirurgia ou 3 ampolas via oral).
- Vitamina C = melhora motilidade e permeabilidade vascular.
Todos esses medicamentos, com excessao da Vitamina K devem ser administrados 3 dias antes e 3 dias depois da cirurgia/ 500mg – 3 vezes ao dia.
Em situacoes de emergencia pode-se suturar um comprimido de etansilatos dentro do alveolo.- HEMOSTATICOS DE AÇÃO LOCAL
- Fisicos = pressao local, pincamento de vasos, quantidade de sutura, cauterizacao, cimento cirurgico e fixo.
- Biologicos = Tampoes absorviveis – esponja de colageno (Gelfoam), esponja de fibrina (Zimoespuma e Fibrinol), adesivos hemostaticos(Colagel e Tessucol).
- Adrenalina/ vasoconstritor = em emergencias, molha-se a gaze com adrenalina e pressiona-se sobre o local.
Roteiro preparado pela monitora Aline Mayer dos Santos – 3º Matutino - MECANISMO PARA HEMOSTASIA
-
Exames Sorológicos e Bioquímicos
Loading...
-
Diabetes Mellitus
Conceito: O diabetes mellitus constitui a principal perturbação da homeostasia glicêmica, levando o paciente a complicações, especialmente a uma síndrome vascular e neuropática.
O diabete mellitus é resultante da insuficiência relativa ou absoluta de insulina, causada tanto pela baixa produção desta pelo pâncreas, como pela falta de resposta dos tecidos periféricos à insulina, alterando desta forma o metabolismo dos carboidratos, lipídios e proteínas.
Tipos:
- Diabetes mellitus tipo 1– etiologia auto-imune e multigênica, compreende 10% dos casos, geralmente acomete indivíduos jovens, a maioria dos pacientes são magros, dependem de insulina para seu controle metabólico e são propensos à cetose / hipoglicemia.
- Diabetes mellitus tipo 2 – a etiologia é multigênica e parece estar relacionada com a resistência à insulina, compreende 90% dos casos de diabetes, inicia-se após os 40 anos, a maioria dos pacientes são obesos, o controle da glicemia é feito pela dieta, exercício físico e hipoglicemiante oral, geralmente são estáveis.
- Outros – diabetes secundário, diabetes gestacional.
Sintomatologia:
- Geral: quando a glicemia ultrapassar o limiar renal de reabsorção da glicose (em torno de 170mmg/dl) o paciente desenvolve um complexo sintomatológico e complicações decorrentes da desidratação extra e intra celular, arteriosclerose e depleção das proteínas orgânicas. Neste sentido o diabético descompensado geralmente apresenta: poliúria, noctúria, xerostomia, polidipsia, polifagia, debilidade orgânica, emagrecimento, hálito cetônico. Pode desenvolver problemas cardiovasculares, retinopatia diabética (perda de visão), nefropatia, perda de sensibilidade nas extremidades, dificuldade de cicatrização e facilidade de infecção.
- Bucal: mucosa seca e pregueada, aumento da incidência de cárie e principalmente doença periodontal (perda óssea significativa), ardor na mucosa, glossodinia, candidose, liquem plano, tumefação das glândulas salivares, especialmente as parótidas
Tratamento Odontológico:
- Exame clínico cuidadoso para avaliar o tipo de diabetes, tratamento médico, nível atual da glicemia, complicações e estabilidade metabólica.
-
Planejamento
- sessões curtas no período da manhã
- na necessidade de sessões prolongadas, principalmente em pacientes que tomam insulina, interromper para ingestão de alimentos calóricos (suco de laranja, refrigerante p. ex.)
- nunca modificar o esquema terapêutico instituído pelo médico.
- entrar em contato com o médico para obter informações adicionais a respeito do estado metabólico do paciente, medicação, eventuais interações etc…
- controlar a ansiedade do paciente através de técnicas psicológicas e medicamentos (benzodiazepínicos) 1 hora antes da consulta que envolva procedimentos mais agressivos.
- Evitar o uso, principalmente no paciente descompensado, de anestésicos com vaso constritores à base de adrenalina. Pode ser usado p. ex. o Citanest, Citocaína, Biopressin.
- Evitar o uso de medicamentos a base de ácido acetil salicílico (AAS) e de antinflamatórios não hormonais (AINH) em paciente que tomam hipoglicemiante oral, estes medicamentos podem intensificar a ação do hipoglicemiante.
- Evitar os uso de corticoesteróides.
- Ao atender o paciente diabético deve-se considerar que:
- o paciente é imunodeprimido portanto susceptível à infecções.
- possibilidade de hemorragias.
- petardo da cicatrização.
- Diagnóstico Laboratorial:
- Dosagem da glicemia em jejum (12h)Normoglicêmico: 70 a 110 mg/dl
Glicemia de jejum alterada: >110 e < 126 mg/dl * (solicitar curva glicêmica)
Diabete: >125 mg/dl (deve ser confirmado por um 2o exame)
-
- TTG / Curva Glicêmica (verificar o valor glicêmico após 2h)
-
- Diabetes: > 200 mg/dl
-
- Tolerância à glicose diminuída: >140 e < 200 mg/dl
- Glicemia de jejum alterada: < 140 mg/dl
-
Gravidez
Períodos de desenvolvimento fetal:
- Período de fertilização e implantação: 3 primeiras semanas, atividade mitótica, agentes tóxicos = morte do ovo.
- Período embrionário propriamente dito: 4 a 7 semanas, organogênese, repercussões teratogênicas = alterações morfológicas
- Período fetal: 8ª semana até à concepção, fase de crescimento e desenvolvimento do feto.
Fisiopatologia da gravidez
- Aspectos endócrinos
- Estrógeno: prepara mama para lactação, aumenta o volume uterino e da genitália externa e relaxa os ligamentos pélvicos.
- Progesterona: afeta o endométrio para assegurar a nutrição fetal.
- Gonadotrofina coriônica: impede a involução do corpo lúteo que secreta estrógeno e progesterona.
- Aspectos cardiovasculares e hematológicos
- Aumento do débito cardíaco, do volume sanguíneo materno e da freqüência cardíaca.
- Hematopoiese fetal : 55% a mais de ferro.
- Alterações respiratórias
Aumento da freqüência respiratória.
Achados bucais e extra-bucais de interesse odontológico na gravidez
- Pigmentação: manchas escuras em áreas expostas ( fronte, nariz e região zigomática), mamilos, abdomên, interior da boca e lábios.
Cloasma ou melasma gravídico.
-
-
Cáries: feto não rouba cálcio da mãe, não há relação entre a presença de cáries X nº de gestação.
-
1º trimestre – Náusea matinal e vômito = exposição do esmalte ao ácido gástrico
3º trimestre – Alimentos cariogênicos (decréscimo fisiológico do estômago) X hábitos inadequados de controle de placa.
-
-
Periodonto: aumento da vascularização da gengiva, estrógeno e progesterona exacerbam resposta inflamatória frente aos irritantes bucais + gengivite gravídica.
-
Proliferação dos pequenos vasos sanguíneos (papila) = granuloma gravídico.
-
Saliva: sialorréia (primagesta, cessa no 3º mês).
Tratamento Odontológico na Gravidez
- 2º trimestre
- Usar anestésico com vasoconstritor à base de adrenalina ou noradrenalina
- Não usar anestésico que contenha como sal a prilocaína (Metemoglobinemia) e vasoconstritor felipressina ( ex: CitanestaÒ , CitocaínaÒ , Biopressin Ò ) – contração uterina .
- Não realizar intervenções que não apresentem caráter de urgência- ex: exodontias de dentes inclusos assintomáticos.
- Remover focos de infecção (infecção X toxemia).
-
Metodologia Clínica
-
O limite entre processo adaptativo e doença ainda é uma questão mal-resolvida (Cotran et al., 1996). Mesmo considerando-se o indivíduo saudável clinicamente, fica difícil afirmar, naquele momento, que não existam alterações estruturais instaladas ou se processando em algum órgão ou tecido.
A história natural da doença pode ser dividida em dois grandes períodos:
- Pré-patogênico: etapa que se inicia com a agressão ao organismo e estende-se até o momento em que ocorre uma resposta por parte dele.
- Patogênico: corresponde à fase em que ocorrem alterações físicas ou psíquicas, podendo evoluir para a cura, incapacidade (defeito, seqüela) ou a morte. Pode ser subdividido em:
-
- Período de patogenia precoce: surgem modificações bioquímicas, celulares ou teciduais, sem, contudo, resultarem em sinais e sintomas aparentes, podendo ser diagnosticadas somente por exames laboratoriais.
-
- Período de patologia precoce: as alterações intrínsecas que tiveram início na etapa anterior começam a ter expressão clínica através de sinais e sintomas, os quais, embora incipientes, possibilitam o diagnóstico ou, pelo menos, a suspeita clínica da doença presente.
-
- Patologia avançada: a doença se apresenta com todas as suas características, ou seja, com um conjunto de sinais e sintomas fortemente representativos de uma entidade diagnóstica.
-
- Convalescença: caracteriza-se pelo desaparecimento gradativo dos sinais e sintomas, evoluindo para os resultados finais, que podem ser de recuperação, cronificação, incapacidade ou morte.
* Os objetivos dos profissionais da área da saúde devem ser no sentido de envidar esforços para a prevenção das doença. Uma vez a doença instalada o profissional deve se valer de uma metodologia clínica eficiente que por sua vez possa proporcionar o diagnóstico efetivo o mais precoce possível.
ETAPAS DA METODOLOGIA CLÍNICA
- Exame Clínico: (coleta e valoriza os sinais e sintomas da doença)
- Hipóteses de Diagnóstico: (doenças que apresentam o mesmo quadro clínico ou sintomatologia)
- Diagnóstico Final: [o método pelo qual consegue-se chegar ao diagnóstico final a partir das hipótese denomina-se de diagnóstico diferencial ( p. ex. a utilização de exames complementares)]
- Prognóstico: visão com base na propedêutica (experiência clínica) da evolução da doença. Em linha gerais pode ser bom, reservado ou ruim.
- Plano de Tratamento: Pode ser específico, sintomático e de suporte. Deve obedecer os critérios de necessidade de oportunidade.
- Proservação
Exercícios:
1 – Conceitue indício de diagnóstico.
2 – Conceitue critério de diagnóstico.
3 – Conceitue entidade de diagnóstico
4 – Discuta quais são os fatores que influenciam a elaboração do prognóstico.
EXAME CLÍNICO EM ODONTOLOGIA
Objetivos:
- É fundamental no processo de diagnóstico, pois constitui-se na primeira etapa da metodologia clínica.
- Proporciona o conhecimento do estado de saúde geral e bucal do paciente
- Cria oportunidade para a detecção de incipiências clínicas objetivando o diagnóstico precoce tanto de patologias bucais como de doenças gerais.
Divisão
- Exame Subjetivo (Anamnese)
- Exame Objetivo (Exame Físico)
Exame Subjetivo (Anamnese)
- Identificação
- Queixa principal
- História da doença atual ( * deverão existir tantas histórias de doenças quantos forem os problemas relatados pela anamnese ou detectados pelo exame físico)
- História odontológica
- História médica
- Antecedentes familiares
- Hábitos
Exercício: Simule um caso hipotético de uma doença que você conheça a história natural, e procure desenvolver o Exame Subjetivo respeitando a coerência dos fatos e dos campos apropriados.
Bibliografia: Genovese, Tommasi, Kignel
-
-
Emergências em Odontologia
-
O Cirurgião Dentista como profissional da área de Saúde, tem a obrigação de conhecer, diagnostica e eventualmente tratar pacientes em situações emergências, da principalmente quando tais ocorrências se dão no consultório. Selecionamos algumas dessas situações e deixamos as demais como objetivo de outra aula. Estude com atenção !! Lembre-se sempre que nós usamos “branco” e que numa emergência, a intervenção cabe a nós !!
CRISE HIPERTENSIVA
Definida como aumento brusco da pressão arterial, oxigenado geral por situação de medo e /ou stress.
Diagnóstico: Cefaléia severa, escurecimento da Visão, rubor facial, tontura, náuseas. Eventualmente derrame conjuntival, epistaxe e AVCH.
AVCH: Acidente vascular cerebral hemorrágico ou derrame, consiste no extravasamento de Sangue no interior do cérebro causado pelo rompimento vascular durante crise hipertensiva.
Suas sequelas dependem da extensão e localização do dano cerebral.
Prevenção: Consultas curtas e pela manhã, ambiente agradável e calmo, manutenção da medicação dos pacientes ( Hipotensores e / ou duréticos) e seleção do anestésico.
Conduta: Caso ocorra uma crise hipertensiva, deve-se suspender o tratamento, acalma o paciente, monitorar os sinais vitais ( PA e Pulso) e encaminhar para o hospital.
ASFIXIA ( ASPIRAÇÃO DE CORPO ESTRANHO)
Definida como obstrução total ou parcial da traquéia por corpo solido ou liquido que dificulte e/ou impeça a respiração do paciente.
Diagnóstico: Dificuldade respiratória, colocação das tecidos, perda da consciência e parada respiratória.
Prevenção: Cuidado ao manusear objetos pequenos na boca, uso do isolamento absoluto, posição do paciente ( evitar a posição deitado pois facilita a permeabilidade das vias aéreas superiores )
Conduta: Utilização da manobra de Heimlich
PRÉ- SINCOPE E SINCOPE
Definidas com deficiência de oxigenação cerebral ( hipóxia) Temporária sem perda de consciência ( Pré-síncope) ou com perda de consciência (sincope e desmaio para síncope devido a grande descarga de adrenalina ( situação de medo, stress, susto, dor, etc) que provocam hipóxia cerebral.
Prevenção: Minimizar ao máximo situações e procedimentos que provoquem medo, stress, susto, etc.
Conduta: Colocar a cabeça entre as pernas e fazer força para levantá-la ( quanto possível) ou colocar o paciente em DDH ( decúbito dorsal horizontal). Não utilizar a posição de trendelemburg.
Monitoração dos sinais vitais ( PA, pulso e respiração). Não ofereça nada para o paciente cheirar.
CRISE EPILÉTICA
Definida como desequilíbrio dos receptores sinápticos, provocando contrações involuntárias e generalizadas dos músculos.
Prevenção: Manutenção da media pelo paciente, cuidado com o refletor ( flash de luz ) e situações que provocam medo ou stress.
Conduta: Caso ocorra a crise epilética, devemos:
Proteger a cabeça, não tentar conter os movimentos a língua, virar a cabeça , não tentar abrir a boca ou segurar a língua, virar a cabeça para favorecer a saída da sialorréia. . As crises duram de 2 a 3 minutos e usualmente o paciente urina e/ou defeca. Atenção para o aspecto psicológico!!
-
-
Alterações Bucais Não Patológicas
-
São todas as alterações que se diferem do padrão de
normalidade e não são doença.
GRÂNULOS DE FORDYE: São glândulas sebáceas ectópicas(que estão fora do seu local original). Tem coloração amarelada, é de forma nodular e podem estar presentes em qualquer região da cavidade bucal porém acomete com maior frequencia a mucosa jugal. Normalmente são bilaterais. Sua prevalência é em pessoas de idade mais avançada. Não tem tratamento pois não é uma patologia. Em casos estéticos pode ser usado o laser para remoção dos grânulos. Não há recidiva.PIGMENTAÇÃO RACIAL/PIGMENTAÇÃO MELÂNICA/MELANOPLAQUIA OU
MELANOSE RACIAL:Apresentam-se manchas na cavidade bucal devido a raça do paciente. Na maioria das vezes acomete a gengiva inserida. Sua particularidade é ser simétrica e bilateral. Não necessita de tratamento, porém pode ser removido com laser ou bisturi elétrico em casos estéticos. Não tem recidiva. Apesar de ser uma alteração que ocorre frequentemente pessoas da raça negra pode acometer pessoas de raça branca.
TOROS E EXOSTOSES: Podem ser definidos como cresciementos ósseos de tecido ósseo normal que acomete a cavidade bucal.
Podem ser:
Toros Palatino: localiza-se na região da rafe palatina mediana. É geralmente bilateral.
Toros Mndibular: localiza-se na face lingual da mandíbula na região de pré molares inferiores.Também é bilateral.
Exostoses: são os toros em qualquer outra região óssea da cavidade bucal. Não é necessária a remoção, a não ser em casos protéticos.LÍNGUA SABURROSA:(OU PILOSA) é um crescimento exagerado das papilas filiformes da língua; conforme as papilas vão se descamando se não há ingestão de alimentos sólidos e boa higienização acumulam-se as camadas descamadas formando a língua saburrosa. Os tratamentos indicados são escovação da língua e raspador lingual.
LÍNGUA FISSURADA: é uma língua com muitas fissuras. Podem sair da linha central em direção as bordas linguais ou estarem dispersas pela língua. É uma anomalia de desenvolvimento. Geralmente o paciente sente ardência na língua e mal hálito pelo acúmulo de alimentos entre as fissuras. Não há tratamento específico, apenas pode ser feita a limpeza com cotonetes e antisséptico bucal.
LÍNGUA GEOGRÁFICA: (GLOSSITE MIGRATÓRIA BENÍGNA) é uma alteração de fundo psicossomático(stress). Não requer
tratamento e desaparece espontaneamente. Somente recomenda-se evitar a ingestão de alimentos cítricos e condimentados. A língua fica despapilada e há dificuldade na escovação podendo causar um processo inicial de língua saburrosa.GLOSSITE ROMBÓIDE MEDIANA: é um crescimento tecidual localizado na linha média da língua imediatamente à frente do
Foramen Cego. É um tecido em excesso à partir do processo de fusão dos processos embriológicos linguais como: Tubérculo Ímpar, Papilas Valadas e Metades Laterais da língua. Só há necessidade cirúrgica quando está causando grande acúmulo de alimentos.ANQUILOGLOSSIA: é quando o freio lingual é curto. O tratamento cirúrgico só é recomendado quando causa algum dano
à saúde geral do paciente(ex: dificulade de fonação, dificuldade de se alimentar). Frequentemente esses pacientes tem problemas gástricos pela dificuldade de ingestão dos alimentos, portanto dificuldade de digestão satisfatória.Roteiro elaborado pela monitora Aline Mayer dos Santos – 3ºM
-
-
Citologia e Biópsia
-
Exames Complementares :
-O que é biópsia ?
É uma manobra cirúrgica ,onde remove-se total ou parcialmente uma lesão, para estudo de suas características histológicas.
excisional: remoção total da lesão, com margem de segurança.
Incisional: remoção parcial da lesão mais tecido adjacente livre.
Punção: do líquido de cavidade óssea/ou tec. Mole.
Punch: padronizado, circular com variação do diâmetro
Em profundidade tipo”cunha” em forma de “canoa”Indicação :
Caso a lesão exigir que se faça o estudo anatomo-patológico.= para fechar diagnóstico diante de hipóteses.
Contra indicação:
Lesão enegrecida (melanoma) .Biópsia com os devidos cuidados:
-ambiente hospitalar
-presença do patologista
-excisional
-por congelaçãoInstrumentos indicado para biópsia :
-cabo/lâmina de bisturi
-mat. Anestésico
-instr. De apreensão da lesão (tecido)
-tesoura de Metzembaun (divulsionar tecido) pequenos procedimentos
-pinça Kelly reta/curva (hemostasia)
-porta agulha (sutura)
-pinça dente de rato
-tesoura de ponta fina
Mesa organizada, facilita o trabalho do c.d.
1.antisepsia extra oral: polvidine
intra oral: clorexidina
2.campo cirúrgico fenestrado
3.anestesia dada a distância da lesão (impedir a distensão do tec. e perder a definição da lesão)
4.sutura deve ser iniciada no centro da lesão (evitar “dobra” de tecido)
fragmento da lesão deve ser acondicionado em frasco com formol 10%(preservação), 10x o volume da peça.Regras gerais :
(relatório): nome completo do paciente/ idade/ informações, nome do c.d / telefone, características da lesão , hipótese de diagnóstico.
(cuidados): evitar subst. corantes , injetar anestésico na lesão, áreas necróticas, ação do formol no máx. 24h, em caso de lesões múltiplas/ extensas colher várias amostras
material insuficiente ,manipulação e fixação inadequada,relatório incompleto,erro cometido pelo patologista.O que é Citologia Esfoliativa ?
(exame complementar)
Estudo das células descamadas do epitélio (variação das células superficiais)
Indicação:lesões inócrilas , insipientes
qdo acomete o epitélio (lesão superficial)
paciente contra indicado a cirurgia ou recusa a realização de biópsia
para definir a região biopsiadaContra indicação:
lesão profunda coberta por mucosa sadia
lesão com mucosa superficialnecrosada
lesão ceratótica (hiperqueratinizadas)
Vantagens:sem uso de anestesia
rápida
diminui a ansiedade do paciente
Desvantagens:evidencia apenas lesões superficiais
profissional em dúvida com falso negativo (aprox.20%)(Técnica)
1.bochecho com soro fisiológico/água
2.promover a raspagem com espátula de aço 24 /ou swab (mov. em único sentido)
3.fazer esfregasso na lâmina
4.mergulhar em um frasco com fixador (álcool 50% + éter 50%)
5.identificar (relatório)(resultado)
Classificação de citologia esfoliativa:Classe 0 – mat. Insuficiente/inadequado
Classe I – célula normal
ClasseII – célula atípica com presença de processo inflamatório, sem evidencia de malignidade.
Classe III – células sugestivas de malignidade
ClasseIV- célula fortemente sugestiva a malignidade
Classe V – citologia conclusiva de malignidade* a partir da classeIII é indicado que se faça biópsia.
Roteiro de aula elaborado pela Raquel Oliveira Marcondes de Mello
-
-
Endocardite Bacteriana e Febre Reumática
-
I) Endocardite Bacteriana
Infecção das válvulas cardíacas ou das superfícies endoteliais do coração.
1- Risco de Bacteremia.
– extensão do trauma
– quantidade de microorganismos presentes
– grau de inflamação preexistente2- Patogênese:
Coagulo estéril de fibrina plaquetária, ninho para proliferação bacteriana.3- Pacientes de risco:
– Histórico de endocardite
– Portadores de próteses valvulares
– Cardiopatias congenitas
– Valvulopatias adquiridas
– Historia de febre reumática.4- Tratamento odontológico:
– Profilaxia antibiótica
– Sedação complementar.
– Consultas curtas
– Anti-sepsia intra e extra oral
– Seleção do anestésico ( s/ vasoconstrictor)
– Fio afastador5- Tratamento profilático:
– Amoxicilina-2g vo 1 hora antes do procedimento – criança: 50 mg p/kg de peso
– Penicilina v- 2000 ui 1 hora antes do procedimento – criança:67mg p/ kg de peso
– Clindamicina: 600 mg 1 hora antes do procedimento – criança:15mg/kg de peso6- Sintomatologia
– Febre persistente.
– Fraqueza
– Anorexia, Cefaléia.
– Dores no corpo.
– DispnéiaII) Febre Reumática
Doença auto imune. Estreptococos B hemolítico: O organismo irá produzir anticorpos contra as toxinas dos estreptococos.
1- Exame antiestreptolisina O: Valores anormais: > 200u/ml de soro= resposta imunológica acentuada.
2- Tratamento: Penicilina
3- Sintomatologia:
– Poliartrite nas grandes articulações.
– Cardite-nódulos de Aschoff
– Eritema marginatum
– Nódulos sub cutâneos (Maynet)
– Coréia de Sydenham.
– FebreRoteiro de aula elaborado pela Monitora da UNISA CLARA BARROS
-
-
Biossegurança
-
Infecção é a invasão de um hospedeiro por microorganismos patológicos,ou seja, causadores de doenças.
A instalação e progressão de um processo infeccioso depende:- Dose Infecciosa: quantidade de microorganismos transferidos de uma pessoa para outra)
- Virulência: poder dos microorganismos de causar doenças
- Resistência do hospedeiro
COMO PREVINIR A INFECÇÃO CRUZADA?
- exame clínico detalhado
- esterilização correta
- paramentação adequada
- estar informado e atualizado
- desinfecção do consultório
- esclarecer pacientes e pessoal auxiliar
- imunização
A infecção cruzada é adquirida no ambiente de trabalho e pode ser :
- de profissional para paciente
- de paciente para profissional
- de paciente para paciente
ROUPA SUJA:
O avental sujo deve ser transportado em sacos impermeáveis e lavado separadamente em água quente e detergente. O procedimento é o mesmo para a roupa.
Obs.: Usar luvas para manipulação da roupa suja.PICADA OU CORTE ACIDENTAL:
- manter a calma
- deixar o sangue correr livremente
- lavar a ferida com água e sabão
- não colocar no local produtos químicos
- afastar material perfuro cortante avaliar o risco do paciente
- procurar orientação médica
ESTERELIZAÇÃO:
É o processo que mata todos os microorganismos patogênicos ou não.
Calor seco ou Estufa – ADA: 170º/1h
OMS: 160º/2hs
Calor úmido ou Auto Clave – 121º/1h
Química – Glutaraldeído
Hipoclorito
Formaldeído/ Todos por 10 hs de imersãoDESINFECÇÃO:
Mata microorganismos patogênicos com exceção dos esporos bacterianos. Para a desinfecção dos instrumentais em calor seco ou úmido são necessários somente 30 minutos.
Roteiro elaborado pela monitora Aline Mayer dos Santos
-
-
Princípios de Cirúrgia
-
Antes de qualquer coisa deve-se fazer uma boa anti-sepsia acompanhada da colocação do campo cirúrgico. A anti-sepsia é feita com álcool iodado, povidine (PVPI), em sentido centrífugo (em círculo, do centro para a borda) em relação à área de interesse.
Feito isto aplica-se a anestesia.Passos Fundamentais da Cirurgia:
(Passos Cirúrgicos)
– Diérese
– Hemostasia
– Exérese
– SínteseINCISÃO: É o procedimento através do qual o bisturi comunica o meio externo com o interno.
DIVULSÃO: É a cuidadosa separação dos tecidos. Deve ser feita com instrumento rombo.
DIÉRESE: É o conjunto de manobras realizadas para a abordagem do objetivo cirúrgico. Dividida em Incisão e Divulsão.
HEMOSTASIA: Consiste nas manobras para interrupção do sangramento.
– Compressão
– Pinçamento
– Ligadura
EXÉRESE: É a retirada do objetivo cirúrgico.SÍNTESE: Consiste na tentativa de devolver a morfologia e a função da área operada. É representada pela sutura.
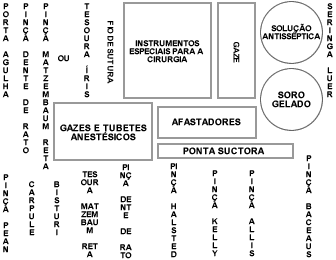
INSTRUMENTOS
-Pinça de Pean: Tem a função de preender gazes para a realização de anti-sepsia.
-Pinça Backaus: Tem a função de fixar os campos cirúrgicos. Tem 13cm de comprimento.
-Carpule: na montagem a agulha é colocada pelo assistente, que não coloca a mão na carpule, apenas rosqueia a agulha. Quando não estiver usando a carpule deve-se proteger a agulha com um tubete.
-Bisturi: Instrumento composto de cabo e lâmina descartável com a função de realizar as incisões cirúrgicas.
A empunhadura é em forma de caneta modificada. O bisturi deve entrar no tecido a 90º, aprofunda-se o quanto se desejar e depois inclina-se o bisturi a 45º e realiza-se a incisão; então volte a inclinar o bisturi a 90º e o retire.-Tesoura de Matzembaum:
– 14 cm de comprimento
– Ponta Romba
– Reta ou curva
– Tem a função de divulsionar os tecidos-Pinça Dente de Rato:
– Tem a função de promover a fixação dos tecidos durante a divulsão e/ou sutura-Pinça Halsted (Mosquito):
– Tem a função de promover a hemostasia através da compressão dos vasos
– Possui travas para mantê-la fechada-Pinça Kelly Curva ou Reta: É usada para pinçamento (Hemostasia)
-Pinça Allis:
– É uma pinça de preensão traumática
– Somente pode ser utilizada para tecidos que serão removidos
-Porta Agulhas: São destinados a preender a agulha para a realização da síntese dos tecidos. Podem ser de 2 tipos:
– Tipo Matieu
– Tipo Mago-Hegar-Fios de Sutura:
ABSORVÍVEIS Animal = Catgut/Vitril* Sintético = Dexon INABSORVÍVEIS Animal = Seda Vegetal = Algodão Sintético = Nylon Metálico = Aciflex *Absorção mais rápida (mais ou menos 7 dias)
Quanto maior o número do fio mais fino ele será
De preferência comprar fios com a agulha já montada de fábrica (lesionam menos os tecidos)-Tesoura Cirúrgica:
– 14 cm de comprimento
– Reta ou Curva
– Tem a função de cortar os fios cirúrgicos-Afastador de Farabeuf: Tem a função de afastar os tecidos para melhor visão do campo operatório.
–Cuba para Soro com solução antisseptica e cuba com soro gelado
-Compressa de Gaze
-Seringa Luer de 10 a 15 ml com agulha hipodérmica de grosso calibre
Fábio Masuko Carrion Alvarado – fabiomasuko@hotmail.com
-
-
HEMOGRAMA – Série Branca
I – Introdução
- Contagem geral de leucócitos varia de 5 a 10ml por mm³ de sangue
- Normocitose e indicativo mas não conclusivo de normalidade
- Leucocitose e o aumento do numero de leucócitos e significa que o organismo apresenta uma inflamação ou infecção
- Leucopenia e a diminuição do numero de leucócitos e significa que o organismo esta imunodeprimido
Contagem diferencial
(valores relativos)*GRANULÓCITOS*
Neutrófilos = Representam cerca de 54% a 67% das células brancas. Esta dividida em: segmentados (55% a 65%), bastonetes (3 a 4%), metamielócitos (9%), mielócitos (0%).
Tem a função de fazer fagocitose de bactérias e pequenas partículas; aparecem nos focos infecciosos; e a 2ª linha de defesa do organismo.
Basófilos = Representam de 0 a 1% das células brancas. São responsáveis pela produção de histamina.
Basofilia = aumento do numero de basófilos podendo estar relacionados com a leucemia mielóide crônica, anemias hemolíticas crônicas, eritrema, varíola, varicela, após injeção de proteína heteróloga.
Basopenia = diminuição do numero de basófilos.
Normocitose = numero normal de basofilos
Eosinófilos = Representam entre 2 a 4 % das células brancas.
Eosinofilia = aumento do numero de eosinofilos e pode ocorrer devido a processos alérgicos, agudizaçao e reagudizaçao de processos específicos, verminoses, viroses, tumores malignos, período pós-irradiaçao, pênfigo, eritema, dermatite herpetiforme, granuloma eosinófilo, sarcoidose, anemia perniciosa, doença de Hodgkim, leucemia mielóide aguda e crônica, eosinofilia tropical, tumores ósseos, etc.
Eosinopenia = diminuição do numero de eosinófilos.
Normocitose = Numero normal de eosinófilos.*AGRANULÓCITOS*
Linfócitos = são encontrados no sangue periférico e representam de 23 a 35% das células brancas. Têm a função de defesa imunológica tardia.
Linfocitose = aumento do número de linfócitos. Têm como causas mais comuns infecções crônicas, leucemias linfocíticas, etc.
Linfopenia ou Linfocitopenia = diminuição do numero de linfócito devido a doenças como AIDS, fase final da moléstia de Hodgkin, linfosarcoma, cirrose hepática, etc.
Linfócitos T = são células de ataque direto ou indireto; não produzem anticorpos; promovem a imunidade celular. Subgrupos: T4 (HELPER) e T8 (CITOTóXICOS). Na AIDS há inversão do índice T4/T8.
Linfócitos B = diferenciam-se em plasmócitos, que produzem anticorpos; fazem parte da imunidade humoral.
Monócitos ou Histiócitos = representam de 2 a 3% das células brancas. Promovem a cura do processo inflamatório e defesa orgânica.
Monocitose = aumento de monócitos. Pode significar um indício de boa reação por parte do organismo, certas infecções bacterianas, muitas infecções por protozoários (malaria, calazar, tripanossomíase), leucemia monocítica, alguns casos de tumores cerebrais, envenenamento por tetracloretano.
Monocitopenia = diminuição do numero de monócitos que pode ter a sua origem em fase aguda de processos infecciosos, desnutrição.CONTAGEM VERDADEIRA
(VALORES ABSOLUTOS)Representa a totalidade dos granulócitos e dos agranulócitos e é por este resultado que se observam a alterações (normocitose, neutropenia, neutrofilia, basinofilia, basilopenia, eosinofilia, etc.)
DESVIO A ESQUERDA
No desvio a esquerda temos um processo infeccioso agudo porem, com coerência na quantidade de celulas: pró-mielócitos < mielócitos < metamielócitos < bastonetes < segmentados. Isto caracteriza uma reação escalonada.
Quando não ocorre a reação escalonada, significa que há a invasão de células malignas na medula óssea (leucemia), podendo acontecer a nível de mieloblasto (leucemia mielóide aguda ou crônica), linfoblasto (leucemia linfática), monoblasto (leucemia monocítica).
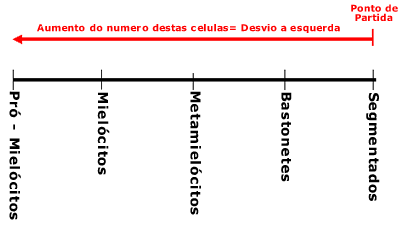
OBS.: Segmentado = Neutrófilo maduro
Bastonete = Neutrófilo jovem
Roteiro elaborado por Eleonora Scavassini – leoscavassini@yahoo.com.br
-
TUMORES BENIGNOS
TUMORES BENIGNOS
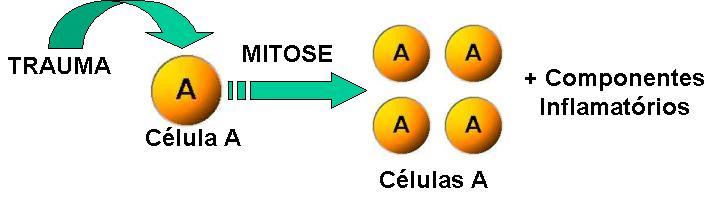
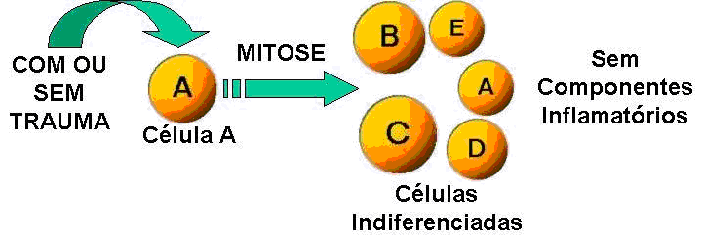
- O agente desencadeante é o trauma , porém esse nem sempre está presente ( o trauma não é tão visível mas a lesão é).
- As células do tumor são iguais ao tecido de origem(nesse caso ocorre apenas mitose das células).
- Pode ou não Ter componente inflamatório.
- Os tumores benignos também ocorrem sem trauma , onde as células por algum motivo começaram a se proliferar , podendo levar a um tumor maligno.
Quanto ao tecido de origem temos:
- Origem epitelial-papiloma
- Origem conjuntiva-fibroma
- Origem de tecido conjuntivo especializado
-hemangioma (vasos sanguineos)
-linfangioma (vasos linfáticos)
-lipoma (tecido adiposo)- Origem muscular
-
-Rabdomioma (músculo estriado)
-Leiomioma (músculo liso)
Papiloma – mais frequente em mucosa jugal ; gengiva;palato;lábio e língua.
Características clínicas:
- Crescimento exofítico , pediculado , superfície com projeções digitiformes ou verrucóides , com intensa queratinização de superfície(podendo apresentar áreas esbranquiçadas)
Diagnóstico diferencial:
- Verruga vulgar (ocorre na pele e é causada pelo vírus HPV)
- Condiloma acuminado(verruga sexualmente transmissível pelo vírus HPV)
Tratamento:
- Cirúrgico com remoção total .
Fibroma – mais frequente em mucosa jugal , língua , mucosa alveolar e lábio.
Características clínicas:
Crescimento focal bem circunscrito de tecido conjuntivo fibroso semelhante à mucosa , podendo apresentar-se mais claro devido a menor quantidade de vasos
Consistente à palpação
Pode ser séssil ou pediculadoDiagnóstico diferencial:
Fibroma ossificante periférico
Hiperplasia fibrosa inflamatóriaTratamento:
- Cirúrgico com remoção total e margem de segurança.
Lipoma – constituído por células adiposas maduras com variável quantidade de fibras colágenas e vasos.Mais frequente em língua , lábio e mucosa jugal.
Características clínicas:
- Consistência gelatinosa
- Epitélio de revestimento íntegro e liso
- Mucosa de revestimento normal e coloração amarelada
- Quando colocados em solução formol a 10% eles não afundam
Tratamento:
- Cirúrgico com rara recidiva
Hemangioma – proliferação de vasos sangüíneos ,mais comuns em recém nascidos e na infância.Pode ser:
- Hamartoma-a lesão tende a regredir ou mesmo desaparecer.
- Neoplasia verdadeira-a lesão têm um novo surto de crescimento e não regride.
- Mais frequente em língua , mucosa jugal ,lábio e intra ósseo.
Características clínicas:
- Coloração azulada.
- Vitroscopia positiva (quando fazemos uma pressão com auxilio de uma lâmina de vidro a coloração da lesão desaparece)
Tratamento:
- Esclerose com Ethamolin ou glicose hipertônica / laser / crioterapia / cirúrgico
- Em toda lesão intra óssea devemos fazer uma punção antes da intervenção para sabermos se trata-se de um hemangioma intra ósseo.
Curiosidade!!!
Síndrome Sturge – Weber ou angiomatose trigemio encefálica – hemangioma que envolve pele ,mucosa e meninge, apresentando um componente intra ósseoLinfangioma – apresenta grandes nódulos profundos ,pois ocorre uma proliferação dos vasos linfáticos .Mais frequente em língua (ocasionando uma macroglossia) , lábio(ocasiona macroqueilia) e linfonodos da região.
Características clínicas:
- Aspecto de vesícula
- Sensação de creptação à palpação
Tratamento:
- Cirúrgico.
Prof. Eduardo Ribeiro da Silva
Estagiárias:- Alessandra velarde cro 77920
- Daniela gervazoni cro 77958
- Paula Hipolito cro 77999
-
SÍNDROMES
-
SÍNDROME DE REITER
Definição: è uma doença multissistêmica que geralmente se desenvolve em indivíduos geneticamente suscetíveis, depois de um episódio de disenteria ou infecção sexualmente transmitida.
Sua ocorrência é maior no sexo masculino, sendo rara em crianças.
Afeta a mucosa bucal: língua, gengiva, palato, lábios inferiores e superiores e também genitais, pele, olhos, sistema esquelético e cardiovascular.
Um sinal característico da síndrome de Reiter é a artrite que afeta as articulações das extremidades superiores e inferiores, podendo levar a deformação. Geralmente seis ou sete articulações estão simetricamente envolvidas
A etiologia e patogênese da doença permanecem desconhecidas, embora se sugira que a destruição tecidual seja mediada por mecanismo imunológico. Agentes infecciosos como Salmonella, Chlamydia, Mycoplasma, Yersinia etc ,fatores genéticos ( freqüência aumentada do HLA-27) parecem ter um papel importante na patogênese da doença.
Uretrite não gonocócica, prostatite, cervicite
Conjuntivite não bacteriana, que é bilateral, irite, coroidite
Lesões mucocutâneas, como lesões maculares, vesiculares ou pustulares, queratodermas blenorrágico, lesões psoríasiformes, balanite cíclica, defeitos nas unhas e formação de pústulas sob as unhas.
As lesões bucais desenvolvem-se em 20 a 40 % dos casos e caracterizam-se por áreas eritematosas contornadas por uma fina margem esbranquiçada, erosões e perda das papilas filiformes.
É mais comum na idade adulta. Sendo rara na infância.
O diagnóstico diferencial pode ser feito com língua geográfica, eritema multiforme, síndrome de Behçet e síndrome de Stevens-Johnson.
O tratamento para a síndrome de Reiter seria, repouso, drogas antiinflamatórias não esteroidais, salicilatos e metotrexato (medicamento para artrite reumatóide, usa-se também para micose por fungo), o uso de antibióticos e corticosteróides permanece pouco claro.
SÍNDROME DE BEHÇET
E uma doença inflamatória crônica multissistêmica .
É de etiologia desconhecida. Pode ser causada por fatores genéticos, imunológicos e infecções virais também podem estar envolvidas na patogênese da doença.
Raramente ocorre em crianças, geralmente desenvolve-se acima dos 15 anos de idade.
O sexo masculino é mais afetado que o feminino na proporção 5:1 ou mais, na idade entre 20 a 40 anos.
A sua incidência é mais elevada no Japão e na região Mediterrânea, quando comparadas a outras regiões geográficas.
Suspeita-se da doença de Behçet quando se observam-se ulcerações aftosas na mucosa bucal e nos genitais, acrescentando-se uveíte, sinovite, vasculite cutânea e meningoencefalite.
As lesões localizam-se na mucosa bucal,olhos, genitália e pele.
Trato gastrintestinal, sistema cardiovascular e articulações.
As manifestações neurológicas aparecem em 10% dos casos e estão entre as mais graves das doenças , sendo responsáveis também pelos casos de óbitos em alguns casos.
Seria uma sintomatologia rara de mielomeningoencefalite.
Os pulmões e o SNC estão envolvidos raramente.
Características clínicas: O envolvimento bucal com lesões semelhantes às ulcerações aftosas , recorrem mais de 2 a 3 vezes por ano, é um achado constante.
Lesões oculares como conjuntivite, irite, uveíte e outras, podem levar à perda da visão, também podemos encontrar lesões arredondadas nos órgãos genitais.
O envolvimento cutâneo inclui foliculite, eritema nodular, pápulas, vesículas, pústulas e lesões necróticas. Mal-estar e febre podem acompanhar as manifestações.
O diagnóstico baseia-se apenas nos achados clínicos, não existe exame laboratorial que de o diagnóstico.
Diagnóstico diferencial:
- Úlceras Aftosas
- Síndrome de Reiter
- Eritema multiforme
- Síndrome de Stevens-Johnson
- Pênfigo e Penfigóide
- Doença de Crohn
- Infecção por HIV
Tratamento:
O tratamento é feito por corticosteróides, ciclosporinas e outras drogas imunossupressoras além de talidomida e colchicina.
SÍNDROME DE SJÖEGREN
A síndrome de Sjöegren é uma exocrinopatia auto-imune crônica, isto é, é uma síndrome onde uma de suas características é a ausência do fluxo de saliva, e do fluxo salivar das glândulas parótidas e submandibulares (xerostomia).
É de etiologia desconhecida. Fatores genéticos, infecções virais e auto-imunidade estão envolvidos na patogênese.
São conhecidas as formas primária (única) e secundária (se coexistir com outras doenças do tecido conjuntivo), sua ocorrência em criança é rara, e mais de 90% dos pacientes são mulheres acima dos 40 anos de idade.
Além das glândulas lacrimais, das salivares , podem ocorrer também em outras glândulas exócrinas.
Na mucosa bucal: ela fica avermelhada, seca, lisa e brilhante. A língua é lisa, com sulcos. Disfagia, queilite, candidíase, e cáries dentárias múltiplas são comuns.
Em alguns casos temos o aumento de volume recorrente da parótida e outras glândulas salivares e os pacientes queixam-se de: sensação de secura na boca, dor de garganta, dificuldade de deglutição, perda ou alteração do paladar , sensação análoga nos olhos( areia nos olhos) com diminuição ou ausência da secreção lacrimal.
As manifestações oculares incluem sensação de queimação, queratoconjuntivite seca, aumento do volume das glândulas lacrimais e lesões mais graves à medida que a doença progride.
Podemos ter infecção do trato respiratório com certa freqüência. E na Síndrome de Sjöegren secundária, as manifestações clínicas dependem das doenças que acompanham: por exemplo, artrite reumatóide, lúpus eritematoso, infecção por HIV, tiroidite, vasculite, etc.
Testes Laboratoriais: Dosagem da quantidade de saliva, das lágrimas, cintigrafia, sialografia.
Biópsia e exame histopatológico das glândulas salivares menores lábio inferior são muito úteis.
Diagnóstico diferencial:
- Anemia perniciosa
- Xerostomia causada por drogas ou outras causas
- Infecção por HIV
Tratamento:
- Corticosteróides, drogas imunossupressoras.
- Drogas sialagogas (pilocarpina) podem estimular o fluxo salivar
- Substituto da lágrima e da saliva
- Higiene bucal cuidadosa e aplicação de flúor .
SÍNDROME DE PAPILLON-LFÈVRE
Definição: É um problema genético caracterizado por problemas periodontais e na pele. Foi descrita em 1924 por Pappilon e Lefreve, como uma periodontose juvenil precoce com hiperqueratose palmo plantar.
Deve-se a um gene autossômico recessivo, portanto é de etiologia genética. , é de ocorrência rara, instalando-se nos três primeiros anos de vida. Não afeta a dentição decídua.
As gengivas encontram-se avermelhadas e hiperplásicas com bolsas periodontais profundas.
Periodontite avançada , com destruição grave dos maxilares, mobilidade, migração e esfoliação de todos os dentes decíduos entre o quarto e quinto ano de vida.
Erupção normal dos dentes permanentes e recorrência da destruição periodontal, resultando em perda de todos os dentes permanentes ao redor dos quatorze anos de idade.
Os dentes são envolvidos quase na mesma ordem em que irrompem.
Quando os dentes estão ausentes a mucosa alveolar é normal.
Halitose acentuada é comum.
Hiperqueratose das plantas das mãos e solas dos pés, que se tornam difusamente avermelhadas e descamadas, estas lesões pioram no inverno.
Em área como joelho, cotovelo dorso dos dedos, temos uma lesão avemelhada descamativa, semelhante a psoriase.
O diagnóstico; é baseado em critérios clínicos.
A radiografia panorâmica mostra acentuada destruição do osso alveolar.
O exame histopatológico não é específico.
Tratamento:
Intensa Higiene Bucal, tratamento periodontal, entretanto o prognóstico é ruim e próteses totais completas serão necessárias.
Terapia sintomática para as lesões cutâneas e produtos do ácido retinóico.
SÍNDROME DE PEUTZ-JEGHERS
É conhecida também como polipose intestinal .
Definição: a síndrome de Peutz-Jeghers é um problema caracterizado por pigmentação mucocutânea e pólipos do intestino.
Etiologia: é genética como um traço autossômico dominante.
Raramente ocorre em crianças.
Esta localizada no vermelhão dos lábios, na área peribucal, gengiva, mucosa jugal, língua, palato.
Na pele da face, principalmente ao redor dos olhos e do nariz e raramente nas mãos e nos pés.
O intestino é a parte do trato intestinal mais freqüentemente envolvida.
Características clínicas: Numerosas máculas, pequenas, assintomáticas, achatadas, irregularmente ovaladas, pigmentadas, geralmente de 1-10 mm de diâmetro, são as evidencias bucais e mucosas da síndrome.
Pólipos intestinais que podem causar dor abdominal, hemorragia e constipação.
Os pólipos em si não parecem ser malignos
Exames que se podem pedir: Endoscopia
E histopatológico. Que vai mostrar pigmentação melânica aumentada nas máculas mucocutâneas
Tratamento: As lesões da pele e mucosa não necessitam de tratamento.
Intervenção cirúrgica nos pólipos intestinais quando estes causarem doenças graves.
Manifestam-se em 98% dos casos dom pigmentação da mucosa bucal, algumas vezes evidente também na mucosa anogenital, ocasionalmente pode-se ver manchas pigmentadas nos dedos.
SÍNDROME DE MARFAN
A característica mais marcante desta síndrome é o comprimento exagerado dos ossos tubulares, resultando em extremidades desproporcionalmente longas e finas, e aracnodactilia, ou dedos semelhantes a garras de aranha. As formas do crânio e face são caracteristicamente longas e estreitas, o que sugere comumente o diagnóstico da doença.
Várias outras alterações ósseas, assim como cifose e pé chato e também miopia está usualmente presente.
Complicações cardiovasculares constituem também características proeminentes da doença, as quais incluem aneurismas e regurgitação da aorta, defeitos valvulares e aumento do tamanho do coração.
Manifestações Bucais: Encontramos Palato alto e ogival, úvula bífida e maloclusão.
Cistos Odontogênicos múltiplos na maxila e na mandíbula e ocasionalmente têm sido relatados.
Tratamento:
Não há tratamento específico e o prognóstico é bom.
O caso mais famoso de síndrome de Marfan é do Presidente Abraham Lincoln.
SÍNDROME DE PIERRE-ROBIN
A síndrome de Pierre-Robin pode ser uma forma atenuada da disostose craniofacial, em que predominam a micrognatia, fenda palatina e glossoptose, acompanhada de espinha bífida, e de uma característica dificuldade respiratória, não há tratamento para a doença.
SÍNDROME DE GARDNER
É transmitida por um gene autossômico dominante, é uma doença caracterizada pelo aparecimento de múltiplos osteomas (ossos longos, crânio e maxilares), cistos epidérmicos ou sebáceos no couro cabeludo e costas, dentes impactados ( inclusive supranumerários) e tumores desmóides, ocasionalmente, além de polipose múltipla do intestino grosso
O tratamento é cirúrgico, por ressecção da lesão, sendo que, não costumam recidivar.
SÍNDROME DE STURGE-WEBER
A angiomatose de Sturge-Weberou angiomatose encefalotrigemial,é caracterizada pela presença de um angioma extenso, unilateral, que afeta o rosto do doente, seguindo o trajeto de um ou dos 3 ramos do trigêmeo, em caso do envolvimento dos ramos maxilar e mandibular do trigêmeo, podemos observar lesões angiomatosas na cavidade bucal, especialmente localizadas na mucosa da bochecha e gengiva. Sob a forma de Nevo Flâmeo, é geralmente unilateral, a lesão envolve a região orbital, frontal, estendendo-se por todo o território enervado pelo trigêmeo. Se existe envolvimento do ramo oftálmico, verifica-se além do envolvimento cutâneo, das meninges e das conjuntivas com conseqüências neurológicas para o Indivíduo ( epilepsia, retardo mental etc.)
Sua etiologia não é clara, mas acredita-se que seja causada por um plexo vascular ao redor da porção cefálica do tubo neural e abaixo do ectoderma , destinado a se tornar a pele facial.
É de ocorrência rara, e está presente desde o nascimento.
Localiza-se na Pele da face, mucosa bucal, sistema nervoso central e olhos.
O aspecto clínico principal são os hemangiomas das leptomeninges, da pele, da face, e da mucosa bucal, calcificações do cérebro, defeitos oculares, epilepsia e retardo mental leve.
O hemangioma bucal é o achado mais constante e característico, e está presente ao nascimento. Clinicamente, aparece vermelho vivo ou púrpura, ficando confinado grosseiramente à área de responsabilidade do nervo trigêmeo, geralmente unilateral.
O hemangioma bucal, também é unilateral, e pode envolver a gengiva, o rebordo alveolar superior, a mucosa jugal, a lingua e os lábios. As lesões tem cor vermelho vivo ou púrpura e são geralmente planas, embora possam ter também superfície irregular elevada que provoca aumento de volume tissular. Erupção dentária retardada, erupção precoce, e ectopia dentária são achados comuns.
O exame histopatológico mostra múltiplos vasos sangüíneos dilatados, com excessiva dilatação.
Tratamento:
O tratamento depende da gravidade e da localização da lesões
A terapia a laser geralmente melhora as lesões.
SÍNDROME DE STEVENS-JOHNSON
A Síndrome de Stevens –Johnson ou eritema multiforme maior, é a variedade mucocutânea mais grave de eritema multiforme , com grande envolvimento da membranas mucosas.
É comum sua ocorrência em crianças, principalmente em meninos
Sua localização: nas membranas mucosas bucal, nasal, ocular, faringe, laringe, genital, , junção ano-retal, e menos freqüentemente a pele.
Características clínicas: Na maioria dos casos sinais prodrômicos graves: febre alta, desconforto geral, mal-estar, diarréia, vômitos, dores musculares, artralgias, faringites, precedem as erupções mucocutâneas por várias dias. Os sintomas iniciais são seguidos por um envolvimento rápido e súbito da mucosa e da pele.
As manifestações bucais são os sinais mais comuns( 95 a 100%) e apresentam-se como lesões eritematosas e edematosas que logo formam pequenas bolhas, que se rompem rapidamente, deixando erosões dolorosas disseminadas, recobertas por pseudomembranas amarelo-esbranquiçadas ou crostas hemorrágicas, especialmente nos lábios.
As lesões na pele podem ser similares às observadas no eritema multiforme, mas são adicionalmente caracterizadas por assimetria, envolvimento de regiões de pele não típicas e de maior duração. A gravidade da lesão pode variar de menor a extremamente grave, e são caracterizadas pelo envolvimento ocular.
O diagnóstico se baseia apenas em critérios clínicos.
A simples presença de uma conjuntivite, exclui este diagnóstico, e nos dá um quadro clínico de eritema multiforme, enquanto que a gravidade particular das manifestações oculares sugere o diagnóstico de Síndrome de Stevens-Johnson.
Tratamento:
Esteróides Sistêmicos, sendo que a infecção secundária é tratada com antibióticos orais.
SÍNDROME DE DOWN
A síndrome de Dowm ou trissomia do 21, é uma falha do cromossomo 21, com manifestações clínicas variáveis, trissomia, apenas para relembrar porque encontramos 3 cromossomos, e não um par como o normal.A maioria dos pacientes mostra a trissomia 21 completa, mas existem alguns casos de trissomia 21 mosaico, normal e translocação.
A condição é suficientemente conhecida para não necessitar de uma exposição detalhada de seus sintomas.
Na região bucal temos: periodontopatias em menor ou maior grau, gengivites, os lábios podem apresentar inúmeras fissuras.
A língua tem seu volume aumentado a aprece sulcada por numerosas pregas, o que chamamos de língua escrotal, enquanto as papilas fungi e filiformes aparecem hipertróficas e por vezes podem também apresentar a úvula bipartida
É de ocorrência comum; a taxa de prevalência total é de aproximadamente um por 800 nascimentos vivos. O risco aumenta com o aumento da idade materna, atingindo um em 50 para mães com mais de 50 anos de idade.
Ampla distribuição em diferentes tecidos e órgãos.
As lesões bucais mais freqüentes são: macroglossia, língua fissurada e geográfica, palato alto e arqueado, fenda palatina, doença periodontal, erupção dentária retardada e dentes hipoplásicos.
Retardo mental (em diferentes níveis) , hipotonia, inclinação mongolóide dos olhos , orelhas curtas e face achatada com base do nariz ampla são achados comuns. Existe um risco aumentado para leucemia, e doenças respiratórias são complicações freqüentes.
O tratamento é apenas de suporte
-
-
PIGMENTAÇÃO DE TECIDOS BUCAIS E PERIBUCAIS
-
- Aspectos Clínicos:
-
- manchas ou placas de cor negra, violácea ou cor de café com leite.
- Etiologia:
-
- Melanócitos que intensificam a produção de melanina ou outras causas.
III – CLASSIFICAÇÃO:
-
- Melanina:
-
-
- Pontos ou zonas de pigmentação (racial)
- Efélides ou sardas.
- Melanose da gravidez.
- Nevo pigmentado ou azul.
- Síndrome de Peutz Jeghers.
- Melanoma maligno.
-
NEVO PIGMENTADO E AZUL:
-
- Classificação histológica:
MUCOSA:
-
- Intramucoso: lâmina própria e submucosa.
- Juncional: epitélio e conjuntivo (junção).
- Composto: epitélio e lâmina própria.
- Azul: porção inferior da lâmina própria e submucosa.
PELE:
-
- Intradérmico: derme.
- Juncional: derme e epiderme (junção)
- Composto: derme e camada basal.
- Azul: tecido conjuntivo.
-
- Todo Nevus na cavidade bucal deve ser removido.
- Quando o Nevus têm pêlo, não há possibilidade de se transformar num melanoma.
SÍNDROME DE PEUTZ-JEGHERS.
-
- Doença: hereditária.
- Manchas negras: por toda a boca, palmas das mãos e plantas dos pés.
- Polipose intestinal: RX com contraste (enema opaco).
- Características clínicas: manchas ao nascer ou na primeira década da vida que podem intensificar (mucosa bucal, manchas que permanecem definitivamente).
- Pólipos Intestinais: proliferam provocando obstrução intestinal (potencial de malignização).
MELANOMA MALÍGNO:
-
- Representa 2% de todos os cânceres.
- O cutâneo é o mais comum e com maior incidência nas mulheres, enquanto na cavidade bucal é mais freqüente nos homens.
- Atinge mais a raça branca do que a negra e quanto à faixa etária, 90% dos casos ocorrem na idade de 30 anos para cima, sendo a média de 50anos.
- Característica Clínica: surge como lesão aparentemente benigna, podendo o paciente relatar ou não a presença de lesão pigmentar prévia.
- Localização: em boca = 80% palato e 20% no restante.
- Sintomatologia: é relatada pelo paciente a duração de semanas ou meses e geralmente já apresentando nódulos regionais.
- Produz destruição óssea adjacente e quando apresenta metástase é freqüente atingir o pulmão, fígado e cérebro.
- Diagnóstico: a biópsia está indicada embora a massa do tumor quando manipulada cirurgicamente, a proliferação é mais rápida.
- Tipo de Biópsia: indicada primeiramente é a excisional com margem de segurança de 3 à 5mm como se fosse um nevo. Se confirmar melanoma maligno a cirurgia é realizda à seguir com margem de segurança de 3cm.
- Prognóstico: 30% de sobrevida de 5anos.
CLASSIFICAÇÃO:
2.) Sem Melanina.
2.1) Alterações Vasculares:
-
- Varizes bucais.
- Hemangiomas.
- Telangectasias.
2.2) Presença de Corpos Estranhos:
-
- Tatuagem por amálgama.
2.3) Drogas e Intoxicação por Metais Pesados:
-
- Chumbo = saturnismo.
- Bismuto = bismutismo.
- Mercúrio = hidrargismo.
- Prata = argíria.
Contribuição da acadêmica Valérica Pocopletz
-
-
Leucoplasia x Queratose Irritativa
-
- Uma conduta clínica de alto valor semiológico para diferenciar a Queratina Irritativa da Leucoplasia é afastar o agente irritante e observar durante 15 dias se a lesão desaparece ou diminui sensivelmente. Se isto acontecer trata-se de queratose irritativa. Se a lesão permanecer o diagnóstico clínico é de leucoplasia.
Obs.: Carcinoma Verrucoso de Ackermann – nos primeiros momentos parecem com placa.
TRATAMENTO:
- Vitamina A – a dosagem diária de 200.000 à 600.000UI, por 15 dias, diluída em forma de pastilha.
- Remoção Cirúrgica.
- Eletrocoagulação.
- Criocirúrgia.
- Raio Laser (CO2).
- A presença de Candidíase em Leucoplasia pode chegar a 50%. Associação Leucoplasia/Carcinoma no ato do diagnóstico é alto de 6% à 32%. Potencial de transformação maligna é de aprox. 4%.
LÍQUEN PLANO:
-
- Doença dermatológica, manifesta na cavidade bucal. Palavra de origem latina que significa “leque” ou “ramo de árvore”. Sua etiologia é desconhecida, sendo a lesão muco-cutâneo, onde o fator psicossomático está envolvido.
- Apresenta polimorfismo em suas características clínicas (aparece e desaparece)
- Doença dermatológica, manifesta na cavidade bucal. Palavra de origem latina que significa “leque” ou “ramo de árvore”. Sua etiologia é desconhecida, sendo a lesão muco-cutâneo, onde o fator psicossomático está envolvido.
-
- Forma típica: reticular (estrias de Wickham).
- Tem preferência pela faixa etária de 30 à 50anos e pelo sexo feminino.
- Investiga-se um possível componente imunológico na sua etiologia.
- Forma típica: reticular (estrias de Wickham).
LEUCOPLASIA
-
-
-
- Candidíase Pseudomembranosa.
- Lupus Eritematoso Crônico Discóide.
- Forma Atípica:
- Papular.
- Placa.
- Ulcerada ou Erosivo.
- Atrófico
- Bolhoso
-
-
Obs.: Precisa fazer acompanhamento psicológico para cura total (psicogênico). Queixa do paciente: Ligeiro ardor.
DIAGNÓSTICO DIFERENCIAL
-
- Pênfigo Vulgar.
- Penfigóide Benigno de Mucosa.
- Reação Medicamentosa.
- Candidíase Atrófica
DIAGNÓSTICO FINAL:
-
- Anátomo-Patológico
TRATAMENTO SINTOMÁTICO:
-
- Nos casos sintomáticos utilizam-se:
- Corticosteróides locais em orabase. Ex.: Oncilon A em orabase
- Corticosteróides locais em bochechos.
- Infiltração intra-lesional com corticosteróides.
- Corticosteróides sistêmicos.
- Ácido retinóico sob forma tópica.
- Atualmente os autores distinguem outra alteração clinicamente semelhante ao líquen plano.
- Nos casos sintomáticos utilizam-se:
REAÇÃO LIQUENÓIDE:
-
- Causado por Drogas, Medicamentos ou Metais, principalmente pelo mercúrio eliminados de restaurações de amálgama antigas e mal polidas.
NEVO BRANCO ESPONJOSO:
-
- Pode ser restrito a raça branca e hereditário. O aspecto clínico é esponjoso e não apresenta sintomatologia. A coloração é branco acinzentado. O diagnóstico final é histológico.
LUPUS ERITEMATOSO CRÔNICO DISCÓIDE:
-
- Doença auto-imune dentro do quadro dos colagenosos, com lesões eritematosas cercados de halo esbranquiçado na mucosa bucal e no dorso do nariz, estendendo-se pela região malar (rosto) acompanhada de lesão branca em forma de asa de borboleta.
TRATAMENTO:
-
-
- Cloroquina Corticosteróide e Antibiótico.
-
Contribuição da acadêmica Valérica Pocopletz
-
-
Lesões Cancerizáveis: Brancas e Pigmentadas
Conceito: são alterações da mucosa bucal (ou pele) que constituem um conjunto de entidades, apresentando como característica principal a presença de áreas brancas ou branco acinzentado.
Lesões Cancerizáveis: são aquelas que podem ou não se tornar câncer.
ETIOLOGIA:
- Segundo Borello, é bastante variada.
- Genética: Genodermatose – Ex.: Doença de Darier (é uma doença de caráter hereditário, apresentando lesões cutâneas em forma de massas verrucosas. Na cavidade bucal se apresentam em forma de pápulas esbranquiçadas, ásperas e são assintomáticas.
- Irritativa – Agentes:
- Físico = térmico (Queimadura)
- Mecânico = trauma
- Químico = substâncias químicas (Ex.: A.A.S.)
- Microbiano = microrganismos.
- Desconhecida
- Leucoplasia: lesão branca verdadeira, etiologia discutível.
- Interação de vários fatores.
Classificação:
- Podem ser divididas em dois grupos.
I – Lesões brancas não queratóticas:
- Queimaduras = térmica e química.
- As queimaduras geralmente são acidentais/iatrogênicas (droga ou medicamento). Formam área branca necrótica recobrindo o tecido conjuntivo. Em geral são doloridas e de rápida cura.
- Microbiana = Candidíase
- As microbianas aparecem em pacientes nos extremos de idade. No recém nascido é chamado de “sapinho” e no adulto e idoso pode se manifestar no palato sob a prótese. Também nos imunodeprimidos, diabéticos e pacientes sob antibióticoterapia.
II – Lesões brancas queratóticas:
- Queratose irritativa: agressão de epitélio por uma variedade de agentes, que atuam na mucosa bucal em forma de trauma, induzindo uma resposta com aumento da camada de queratina. São estímulos constantes e de baixa intensidade, que quando removidos, a lesão geralmente desaparece.
- Na boca os agentes irritantes podem ser: fumo, arestas cortantes de dentes ou restaurações, ausência de dente com presença do antagonista, geralmente na região posterior, por impacto de alimentos.
- Ex.:
- paciente queimou a mucosa ao fazer bochecho com água quente.
- Paciente com cárie, coloca A.A.S. na cavidade e uma parte deste remédio, encosta na mucosa irritando-a.
- No histológico é representado pelo aumento da camada de queratina.
- Leucoplasia – Pindborg (1967) – OMS apresentou trabalho com intuito de conceituar a Leucoplasia. Concluiu ser uma placa branca da mucosa bucal que não ser removida por simples raspagem e não pode ser classificada como nenhuma outra doença e não constitui uma entidade específica histologicamente pela variedade de alterações que apresenta.
- Isto não define Leucoplasia e sim dá três características:
- Placa branca.
- Não pode ser removida por simples raspagem.
- Não constitui entidade histológica específica mas mesmo removido o estímulo, ela não desaparece.
Características Clínicas:
- Lesão branca em forma de mácula ou placa de superfície lisa ou verrucosa, tamanhos variáveis, faixa etária acima dos 40 anos, com maior freqüência no sexo masculino.
Localização:
- Semi mucosa labial, mucosa labial, comissura labial interna, borda da língua, palato duro, assoalho bucal, rebordo alveolar e outras áreas.
Diagnóstico diferencial:
- Queratose irritativa, líquen plano e papular, lupus eritematoso crônico discóide.
Tratamento
- Cirúrgico.
Contribuição da acadêmica Valérica Pocopletz
-
Aspectos Diferenciais PP/TB/TM
Roteiro de Aula: ASPECTOS DIFERENCIAIS PP/TB/TM
I – Introdução:
A) Processo Proliferativo (PP):
B) Tumor Benigno (TB):
C) Tumor Maligno (TM):
PROCESSOS PROLIFERATIVOS
TUMORES BENIGNOS
TUMORES MALIGNOS
Cor
Avermelhado devido à inflamação
Igual à cor do tecido de origem. Ex.: Osteoma (branco) Hemangioma (vermelho)
Acinzentado (no meio do tecido ocorre necrose)
Tempo de Evolução
Médio
Aprox. 6 meses
Lento
Aprox. 2 a 3 anos
Rápido
Aprox. 2 meses
Trauma
Presente
Ausente
Pode ou não estar presente
Sintomatologia
Dor
Assintomático
Fase Inicial = Assintomática
Fase Final = Muito Dolorosa
Limites
Indefinidos pois depende do trauma
Bem definidos
Indefinidos
Metástases
Ausente
Ausente
Pode provocar
Tratamento
· Retirar o trauma ·Antiinflamatório (alivia os sinais cardeais e combate a hipertrofia)
·Cirurgia (combate a hiperplasia)
Cirúrgica
Cirurgia com ou sem Quimioterapia ou Radioterapia
PROCESSOS PROLIFERATIVOS
a) Lesão Periférica de Células Gigantes
É derivada do ligamento periodontal (está ligada à presença do dente ou raiz residual)
· com presença ou não de ulceração
· quando em dentados apresenta-se de forma arredondada ou lobulada e implantação pedicular
· em desdentado a forma é arredondada, de superfície lisa e base séssil
· com a confirmação histopatológica não se deve afastar a hipótese de envolvimento hormonal (tumor marrom do hiperparatireoidismo)
· radiograficamente nas lesões isoladas e sem o comprometimento hormonal, o tecido ósseo subjacente pode mostrar-se com erosão uniforme côncava
· tratamento cirúrgico com possibilidade de recidiva, já que a lesão tende a ser infiltrativa local e sem delimitação
· diagnóstico diferencial: osteoma periférico, neoplasia óssea benigna rara.
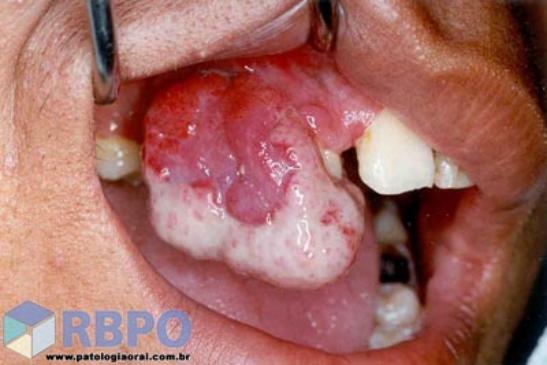
b) Granuloma Piogênico:
Pode aparecer em qualquer área da boca e pele.
· crescimento é exofítico; de consistência mole, geralmente pediculado; superfície lisa ou lobulada
· pode ocorrer ulceração superficial com aspecto amarelado e com sangramento fácil
· denomina-se Granuloma Gravídico quando ocorrer em grávidas: muito comum a partir do 3º mês devido à alta quantidade de estrógeno
· grande ocorrência em diabéticos devido às modificações hormonais e conseqüentemente, periodontais
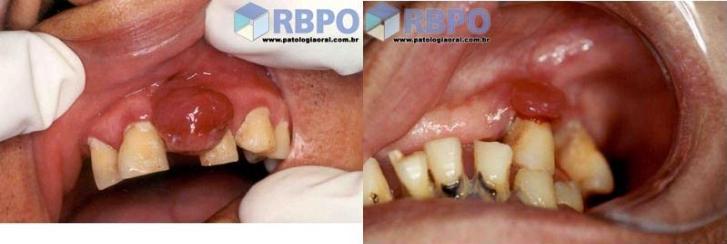
c) Hiperplasia Fibrosa Inflamatória
Em quase 100% dos casos é oriunda de próteses inadequadas
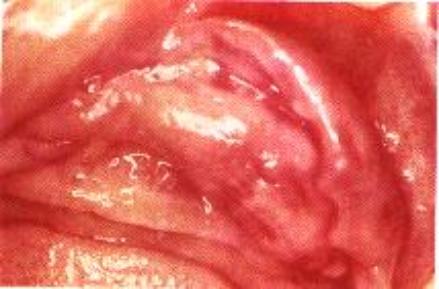
d) Fibroma Ossificante Periférico
Só aparece em áreas dentadas. Na radiografia possui área radiopaca devido à presença de calcificação. Geralmente a cor não é muito avermelhada.
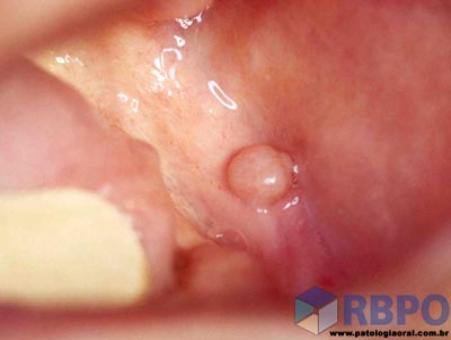
Figuras retiradas dos sites:
Revista Brasileira de Patologia Oral: http://www.patologiaoral.com.br/casos.asp
Ministério da Saúde – Manual de Lesões Suspeitas de Câncer de Boca: http://www.inca.gov.br/prevencao/boca/lesoes_suspeitas/anexo2.htm
-
Doenças Infecciosas
Doenças Micóticas
-
Candidíase ou Candidose
Agente etiológico: Cândida albicans (flora microbiana normal)- anfibiose
Fatores predisponentes: ordem geral
ordem local: umidade e traumatismos
Classificação
-
-
Formas Agudas: pseudomembranosa (Sapinho)- cianças, adultos debilitados, antibioticoterapia.
-
Placas esbranquiças removidas por raspagem.
eritematosa: antibióticoterapia, HIV +; mácula eritematosa.
Língua: despapilação, brilhante.
-
Formas Crônicas: candidíase eritematosa (estomatite relacionada à protese): áreas hiperêmicas,
áreas recobertas por prótese total ou parcial temporária
queilite angular: etiologia multifatorial, fissuras na área de comissura labial
Critério para diagnóstico: anamnese, exame micológico, citologia esfoliativa, biópsia.
Terapêutica: Bochechos com solução alcalina, uso de nistatina ou miconazol e desinfecção química de aparelhos protéticos.
-
Paracoccidioidomicose (Blastomicose Sul-Americana)
Agente etiológico: Paracoccidioides brasiliensis (vegetais e terra).
Epidemiologia: SP, MG, RJ, GO, PR, RS.
Patogênese: inalação de esporos.
Formas clínicas: tegumentar, linfática e visceral.
Manifestação bucal: estomatite ulcerosa moriforme ( exoulcerações, esbranquiçadas, com pontilhados hemorrágicos.)
periodontite paracoccidióica oculta.
Diagnóstico: biópsia, citologia esfoliativa, micológico, etc.
Tratamento: sulfas, anfotericina B, imidazólicos.
Infecções bacterianas
-
-
Sífilis
-
Treponema pallidum: contato sexual com lesões ativas, transfusão sanguínea e inoculação transplacentária.
Formas clínicas: sífilis congênita e adquirida.
Sífilis Adquirida: Primária- cancro duro (pápula granulomatosa, ulcerada, bordas endurecidas e assintomática). Altamente infectante, ocorre em lábios, língua, genitálias orofaringe e dedos.
Sifilis secundária: roséola sifilítica, condiloma plano (placas elevadas, branco-acinzentada)- altamente infectante.
Sífilis terciária: surge após 3 a 10 anos, predileção por aparelho cardiovascular e sistema nervoso central (neurossífilis). Lesão: goma (lesão destrutiva), perfuração do palato. Não é infectante.
Sífilis Congênita: 5º mês gestacional. Recente: abortos, lesões destrutivas em vários órgãos fetais, natimortos.
Tardia: tríade de Hutchinson (queratite intersticial, surdez e anomalias dentárias).
Diagnóstico da sífilis: testes de Wasserman, VDRL, e FTS-Abs.
Tratamento: Penicilina G benzatina.
-
-
Tuberculose
-
Etiopatogenia: Mycobacterium tuberculosis- inalação (lesões pulmonares) e inoculação direta (rara).
Tuberculose miliar: lesões disseminadas
Aspectos odontológicos: úlceras crônicas, osteomielite tuberculosa, linfadenite tuberculosa.
Locais mais freqüentes: dorso lingual, palato mole, assoalho bucal, lábios e mucosa jugal.
Diagnóstico: Biópsia e testes bacteriológicos.
Tratamento odontológico: Tuberculose pulmonar X infecção cruzada.
-
-
Actinomicose
-
Etiologia: Actinomyces israelii (bactéria gram-positiva anaeróbia)- flora bucal.
Formas clínicas: cervicofacial, torácica e pélvicoabdominal.
Patogênese: comensalismo oral, baixa virulência, quebra da integridade da mucosa; baixo potencial de óxido-redução (anaeróbico) e presença de outros tipos de bactérias.
Manifestações clínicas da actinomicose cervicofacial: tumefação na mandíbula, endurecida, formação de múltiplos abscessos e fístulas (episódios contínuos de supuração) com ou sem manifestações sistêmicas. Podem ser aguda ou crônica (exsudato purulento: grãos de enxofre).
Exame radiográfico: radioluscência
Disseminação linfática e hematogênica: são raras.
Diagnóstico: TC, ultrassonografia, cultura anaeróbia, biópsia, etc.
Trtamento: antibioticoterapia de largo espectro e longa duração.
Infecção causada por protozoário
Leishmaniose
Doença causada por protozoários das espécies de Leishmania.
Reservatórios da doença: animais silvestres, cães e roedores (forma promastigota).
Vetor: mosquito fêmea Phlebotomus.
Patogênese: transmissão aos humanos através da picada do mosquito palha, ou pela mordida de cachorros ou roedores contaminados.
Hospedeiros acidentais: humanos
Formas clínicas: cutânea e cutânea-mucosa (Leishamnia brasiliensis), visceral (forma mais grave)
Leishmaniose cutânea: fase primária, a lesão ocorre no local da picada, sendo caracterizada pela presença de ulcerações crostosas (úlcera de Baurú), a qual apresenta cura espontânea (cicatriz atrófica).
Pode ocorrer realmente a cura, ou entrar num estado de latência por tempo indeterminado.
Leishamniose cutâneo-mucosa: estágio secundário (após lesão cutânea). Locais de maior incidência: palato mole e duro.
Lesões bucais: lesões granulomatosas proliferativas (framboesiformes) ou necrotizantes (destruição e necrose- multilação) –tropismo pela cartilagem nasal: nariz de anta ou tapir.
Diagnóstico: biópsias, cultura e intradermoreação de Montenegro.
-
-
Lesões Ulcerativas e Vésico Bolhas
LESÕES ULCERATIVAS
ÚLCERA TRAUMÁTICA
- Fator etiológico: trauma mecânico, iatrogenias, queimaduras por produtos químicos, psicogênicas ou factícias
- Características clínicas: Úlceras de sintomatologia variável
- Diagnóstico: exame clínico, relação causa / efeito
- Tratamento: Retirar a causa (lesão deve desaparecer)
CARCINOMA EPIDERMÓIDE
Lesão ulcerada, com bordas irregulares, elevadas e endurecidas. Fundo necrótico
Verificar tempo de evolução (biópsia incisional)
ÚLCERA AFTOSA RECORRENTE
- Etiologia:não conhecida
- Características Clínicas: Úlceras únicas ou múltiplas, sintomática. Contorno definido, exsudato amarelado, halo eritematoso
- Estágios da UAR: Sintomático, Pré-ulcerativo, Ulcerativo, Reparação
- Formas clínicas
- Menor (minor ou Mikulicz)
- Maior (major ou periadenite mucosa necrótica recorrente de Sutton)
- Herpetiforme
- Diagnóstico: Exame clínico (anamnese e ex físico)
- Tratamento: Tópicos (clorexidine, tetraciclina, corticóide) ou Sistêmicos (corticóide)
LESÕES VÉSICO – BOLHOSAS
HERPES
- Infecção primária – Gengivo Estomatite Herpética Primária
- Infecção recorrente – Herpes Recorrente
GENGIVO ESTOMATITE HERPÉTICA PRIMÁRIA
- Via de inoculação – contato , secreções
- Atinge crianças de 2 a 5 anos
- 99% infecção subclínica ou pequena manifestação
- Manifestações Sistêmicas e locais
- Diagnóstico: Ex Clínico (anamnese e ex físico)
- Tratamento de suporte (sintomas)
- Analgésico, antitérmico, antibióticoterapia (inf secundária)
- Alimentação líquida e repouso
- Antisséptico suave e anestésico tópico
- Infecção latente
Vírus migra através do nervo trigêmio para o gânglio trigeminal
HERPES RECORRENTE
- Reativação da infecção (partículas viróticas deslocam-se pelo n. trigêmio para o epitélio onde ocorre a replicação e a erupção vésico bolhosa)
- Fatores predisponentes: traumatismo, doença sistêmica, fadiga, menstruação, stress, frio, luz solar, febre
- Características Clínicas
- Lábio ou mucosa bucal (m. mastigatória)
- Sensação de ardência ou prurido, com aparecimento de múltiplas vesículas
- Após 2 ou 3 dias, se rompem (úlcera), cicatrização 7 a 10 dias
- Diagnóstico : Ex Clínico (anamnese e ex físico)
- Tratamento: Aplicação tópica de aciclovir 5% , imediatamente após a sensação de prurido (5x/dia)
HERPES ZOSTER
- Etiologia: Varicela Zoster Virus (VZV)
- Infecção primária: varicela (catapora)
- Infecção secundária: herpes zoster
- Fatores desencadeante: Diminuição da resistência devido a idade, terapia imunossupressora, tumores malignos
- Características Clínicas
- Pacientes adultos
- Febre, mal estar, dor no trajeto do nervo envolvido
- Geralmente no tronco ou face (20%), unilaterais, até linha mediana
- Erupções de vesículas (pele e/ou mucosa), rompimento: úlceras
- Várias semanas para desaparecimento (hiperpigmentação cutânea e nevralgia pós herpética)
- Tratamento: aciclovir tópico e sistêmico
ERITEMA MULTIFORME
- Reação de Hipersensibilidade, doença inflamatória aguda
- Características Clínicas
- Adultos e adultos jovens
- Início agudo
- Vesículas, bolhas, úlceras, máculas eritematosas, qualquer local da mucosa
- Lesões cutâneas em alvo
- Diagnóstico: Exame clínico (anamnese e ex físico), e biópsia incisional (em caso de dúvida)
- Tratamento: corticóide tópico ou sistêmico
PENFIGÓIDE BENIGNO DE MUCOSA
- Etiologia: doença auto-imune
- Doença crônica
- Atinge principalmente m. bucal e ocular
- Ag na substância da lâmina lúcida da membr basal (subepitelial)
- Características Clínicas
- + mulheres, após 40 anos
- 60% “gengivite descamativa”
- bolhas – úlceras (dor), Sinal de Nickolsky
- Diagnóstico: Biópsia incisional
- Tratamento: Corticoterapia local (bochechos, tópico) e sistêmica
PÊNFIGO VULGAR
- Etiologia: doença auto-imune
- Ag na junção entre as células do epitélio (bolha intraepitelial)
- Características Clínicas
- Adultos, mais de 40 anos
- Vesículas e bolhas que se rompem (dor), Sinal de Nickolsky
- “gengivite descamativa”
- 60% apresentam primeiro sinal na m. bucal
- Diagnóstico: Biópsia incisional
- Tratamento: Corticóide sistêmico, imunossupressor
LÍQUEN PLANO
- Erosivo, Bolhoso, Atrófico
(procurar lesões em outras áreas e estrias esbranquiçadas)
-
Lesões Cancerizáveis
Queilite Actínica :
Lesão lábial provocada pela radiaçãosolar, principalmente (UVB).
-
-
Ocorre quase que exclusivamente no lábio inferior.
-
Prevalência: maior no sexo masculino; pessoas de cor branca; após os 40 anos.
-
Potencial de malignização: aproximadamente 20%.
-
Características clínicas: edema e eritema; descamações e ulcerações; áreas leucoplásicas e eritroplásicas; adelgaçamento do vermelhão; falta de evidências dos limites entre vermelhão e pele; perda de elasticidade labial.
-
Características histológicas: hiperqueratose; displasia e atipia epitelial; acantose e atrofia epitelial; infiltrado inflamatório e vasodilatação; ulcerações.
-
Tratamentos: – Vermelhectomia convencional.
-
– Eletrocirurgia: através do bisturi elétrico.
– 5-fluorouracil: medicação que induz necrose do epitélio.
– Crioterapia: com nitrogênio líquido.
– Laser de gás carbônico
– Ácido tricloroacético(70%).
-
Prevenção: chapéu; protetor labial; controle (a cada 6 meses).
Nevo melanocítico
Nevo é um acúmulo de célula névicas ( cél arredondada contendo melanina )Classificação de acordo com suas características histológicas:
– JUNCIONAL: células névicas localizadas entre a junção epitélio e conjuntivo. Maior potencial de malignização.
– INTRADÉRMICO ou INTRAMUCOSO: células névicas no conjuntivo. Pode ser azul ou intradérmico propriamente dito. Não possui potencial de malignização.
– COMPOSTO: relativo potencial de malignização.
Conduta:
-
Na boca, remover todos os nevus.
-
Em pele, remover: os que tem assimetria de tamanho; diferenças de tonalidade; diferenças na linha de terminação; alterações de relevo; pruridos; história de crescimento; quando localizados em região de trauma; diferença de cor.
-
Diferenciar nevus do hemangioma através da manobra de vitropressão.
Leucoplasia e Queratose irritativa
Queratoses e Leucoplasias não são removidas por raspagem. Leucoplasia é o aumento de queratina sem trauma associado. Queratose irritativa é o aumento de queratina, porém, com trauma associado.Queratose irritativa:Etiologia: prótese, má oclusão, ap. ortodôntico, etc…
Tratamento: removendo o trauma, a lesão vai regredir.
Classicamente, a queratoze irritativa não é considerada lesão cancerizável.
Leucoplasia:
– 6% de chance de malignização.
– Tratamento: -cirurgia com bisturi normal.
– crioterapia
– laser
– vitamina A e vitamina B .
– Teste de Shodd ( azul de toluidina + ác. Acético 1% ) : direciona qual a região da leucoplasia a ser biopsiada.Líquen Plano
-
aspecto clínico típico: reticular ( estrias de Wickhan )
-
aspecto clínico atípico: ulcerativo/ bolhoso
-
idade: acima dos 30 anos
-
vinculado ao stress emocional
-
prevalência: 2 mulheres para 1 homem
-
mais frequente em mucosa jugal
-
malignização: 3%
-
sem sintomatologia ou eventual ardência bucal
-
Tratamento: – Betametazona 5ml, 3 vezes ao dia.
– Prednisolona 20-60 mg ao dia.
– Eventual acompanhamento com o psicólogo
-
-
Câncer Bucal
-
TUMOR MALIGNO
-PARA OCORRER DEVE TER UMA DISPLASIA (ALTERAÇÃO MORFOLÓGICA E DA FUNÇÃO CELULAR)
– O CRESCIMENTO TECIDUAL É AS CUSTAS DE CÉLULAS DIFERENTES DOS TECIDOS DE ORIGEM.
– GERALMENTE OS TUMORES MALIGNOS SÃO REVESTIDOS POR NECROSE, POIS A PROLIFERAÇÃO FOI TÃO RÁPIDA QUE NÃO TEVE TEMPO DE FORMAR CANAIS CONJUNTIVOS PARA NUTRIR AS CÉLULAS DO CENTRO DA LESÃO.
– 95% DOS TUMORES MALIGNOS DA BOCA SÃO DE ORIGEM EPITELIAL (GERALMENTE DA CAMADA ESPINHOSA).
– É UMA DOENÇA MULTIFATORIAL DE CARATER INTRÍNSICO E EXTRÍNSICO.O CÂNCER BUCAL É UM SÉRIO PROBLEMA DE SAÚDE PÚBLICA RESPONSÁVEL POR ELEVADO NÚMERO DE DOENTES E MORTES ANUALMENTE.
O BRASIL COMO A MAIORIA DO PAISES EM DESENVOLVIMENTO APRESENTA ALTA PREVALÊNCIA DE CÂNCER BUCAL, APESAR DA GRANDE QUANTIDADE DE FACULDADES DE ODONTOLOGIA.
O CÂNCER BUCAL NO BRASIL REPRESENTA APROXIMADAMENTE 10% DAS NEOPLASIAS MALÍGNAS.
É IMPORTANTE RESSALTAR QUE SE DIAGNOSTICADO NA FASE INICIAL O CÂNCER BUCAL É CURÁVEL, DAÍ A IMPORTÂNCIA DA ATUAÇÃO DO CD E DO DIAGNÓSTICO PRECOCE.ASPECTOS QUE CONTRIBUEM: DIFÍCIL ACESSO À SAÚDE E À INFORMAÇÃO / DESPREPARO DOS PROFESSORES DA ÁREA DA SAÚDE (NO BRASIL DEMORA-SE 6 MESES PARA SER DIAGNOSTICADO, 85% SÃO DIAGNOSTICADOS EM ESTÁGIOS AVANÇADOS E MENOS DE 8% DOS CD FAZEM BIÓPSIA) / DESARTICULAÇÃO ENTRE AS AÇÕES DE PREVENÇÃO, DIAGNÓSTICO E TRATAMENTO.
DENOMINAÇÃO GENÉRICA:
CARCINOMAS (ORIGEM EPITELIAL);
SARCOMA (ORIGEM CONJUNTIVA);ASPECTOS CLÍNICOS:
CLINICAMENTE O CÂNCER BUCAL É CARACTERIZADO POR LESÃO ULCERADA, DE BORDOS ELEVADOS E ENDURECIDOS E EM CONTINUO CRESCIMENTO.
NA FASE INICIAL A LESÃO PODE SER INDOLOR E COM A EVOLUÇÃO DA MESMA TORNA-SE SENSIVEL E LIMITANTE. EM FASES MAIS EVOLUIDAS O CÂNCER BUCAL É ACOMPANHADO DE HALITOSE, SANGRAMENTO, PERDA DE PESO E ENFARTAMENTO GANGLIONAR DA REGIÃO MAXILO MANDIBULAR.
OS GÂNGLIOS NEOPLASICOS NORMALMENTE SÃO FIXOS ENDURECIDOS E PROFUNDOS.ESTÁGIOS DA CARCINOGÊNESE:
– INICIAÇÃO: ALTERAÇÕES PROFUNDAS NAS BASES DE DNA DA CÉLULA COM FATORES EXTRÍSICOS/ALTERAÇÕES
NAS ESTRUTURAS E SEQUÊNCIA DAS PROTEÍNAS CELULARES, DEVIDO AS ALTERAÇÕES DO DNA (MUTAÇÕES).
– PROMOÇÃO: ALTERAÇÃO DFA EXPRESSÃO CLÍNICA DO GENE MUTANTE/ AUMENTO DA SÍNTESE DE DNA/
DUPLICAÇÃO CELULAR.
-PROGRESSÃO: MUDANÇA DO CARIÓTIPO CELULAR/TAXA DE CRESCIMENTO CRESCENTE/AUTONOMIA DAS CÉLULAS/CAPACIDADE DE INVASÃO E METÁSTASE.FATORES DE RISCO OU PREDISPONENTES:
O CÂNCER BUCAL ESTA RELACIONADO A TRAUMAS CRÔNICOS E DE BAIXA INTENSIDADE TAIS COMO: FUMO, ALCOOL, IRRITAÇÃO POR PRÓTESES E ETC…
EPIDEMIOLÓGICAMENTE O CÂNCER BUCAL É MAIS COMUM NO SEXO MASCULINO E ACIMA DOS 40 OU 50 ANOS DE IDADE, POIS ESTÁ MAIS TEMPO EXPOSTO AOS FATORES PREDISPONENTES.
PREVALÊNCIA:
HOMENS (PELE / ESTÔMAGO / PULMÃO / PRÓSTATA / COLON E RETO / ESÔFAGO / LEUCEMIA / BOCA).
MULHERES (PELE / MAMA / PULMÃO / ESTÔMAGO / ÚTERO / CÓLON E RETO / ESÔFAGO / LEUCEMIA / BOCA).ÁREAS ANATÔMICAS DE MAIOR PREVALÊNCIA SÃO:
– 40% LABIO INFERIOR;
– 20% BORDA LATERAL DE LÍNGUA;
– 16% ASSOALHO BUCAL;
– 6% REBORDO GENGIVAL.DIAGNÓSTICO:
O DIAGNÓSTICO DO CÂNCER BUCAL ESTA ALICERÇADO NUM, MINUCIOSO EXAME CLÍNICO E BIOPSIA. A CITOLOGIA ESFOLIATIVA É UM EXCELENTE INDICATIVO DA PRESENÇA DA NEOPLASIA, MAS NÃO DEVE SER CONSIDERADO UM EXAME DEFINITIVO.TRATAMENTO:
O TRATAMENTO DO CÂNCER BUCAL É EMINENTEMENTE CIRURGICO . DEVEMOS ESVAZIAR OS GÂNGLIOS COMO MEDIDA DE PREVENÇÃO DE METASTASE, SE POSITIVAR O EXAME DOS GÂNGLIOS DEVE-SE FAZER
RADIOTERAPIA, OU SEJA, NÃO DEVEMOS NOS PREOCUPAR APENAS COM A LESÃO QUE CONSEGUIMOS VER.ALERTA:
A CAVIDADE BUCAL DE PACIENTES ACIMA DOS 40 ANOS E QUE SEJAM FUMANTES, QUE BEBEM OU QUE APRESENTAM IRRITAÇÃO CRÔNICA LOCAL, DEVE SER ANALISADA COM CRITÉRIO. OS PACIENTES DEVEM TAMBEM SER ALERTADOS SÔBRE OS RISCOS E CONSEQUÊNCIAS DO CÂNCER BUCAL.CARCINOGENOS OU CARCINOGÊNICOS:
NATUREZA: FÍSICA/QUÍMICA/BIOLÓGICA
AÇÃO:
INICIADORES (FAZENDO A MUTAÇÃO)
PROMOTORES (ESTIMULA A PROLIFERAÇÃO DE CÉLULAS MUTÁVEIS)TABACO :
EFEITO DOSE / RESPOSTA DO TABACO – TEMPO DE USO / FREQUÊNCIA / MODALIDADE
EFEITO INDUTOR DO TABACO: HIDROCARBONETOS AROMÁTICOS POLICICLICOS/NITROSAMINAS VOLÁTEIS
EFEITO PROMOTOR DO TABACO: INJÚRIA TÉRMICA/INJÚRIA MECÂNICA (BOQUILHO DO CAXIMBO, ETC)
ESTOMATITE NICOTÍNICA – É UMA HIPERQUERATOSE CAUSADA PELO CIGARRO, SE O TRAUMA CONTINUAR PODE LEVAR A UM TUMOR MALIGNO.
AUMENTA EM 15 VEZES AS CHANCES DE SE TER UM CÂNCER DE BOCAÁLCOOL:
ASSOCIADO AO FUMO AUMENTA EM 141 VEZES AS CHANCES DE SE TER UM CÂNCER DE BOCA
AÇÃO DIRETA: QUÍMICA IRRITATIVA (ETANOL), PRESENÇA DE HIDROCARBONETOS E NITROSAMINAS FACILITA A AÇÃO DE SUBSTÂNCIAS CANCERÍGENAS, AUMENTANDO A PERMEABILIDADE CELULAR
AÇÃO INDIRETA: DIMINUI IMUNIDADE / DEFICIÊNCIA NUTRICIONALRADIAÇÕES:
EFEITO DOSE / RESPOSTA – LEUCEMIA, TIRÓIDE, MAMA E OSSOS
AÇÃO INDUTORA: RADIAÇÕES IONIZANTES (RX, EXPLOSÕES NUCLEARES, ETC)
RADIAÇÕES ACTÍNICAS: SÃO AS QUE MAIS PREOCUPAM NA ODONTOLOGIA. QUEILITE ACTÍNICA (INFLAMAÇÃO PRIMÁRIA / ATROFICO ESFOLIATIVO EXPONDO O CONJUNTIVO) PASSA-SE POMADA À BASE DE VITAMINA B 4X
AO DIA PARA PROTEGER DO SOL.TRAUMATISMOS CRÔNICOS: NÃO LEVA AO CÂNCER SOZINHO, DEVE SER ASSOCIADO A OUTROS FATORES, É APENAS UM FATOR PROMOTOR.
FATORES NUTRICIONAIS:
EXCESSO / FALTA / OU DEFEITO DO METABOLISMO (ANEMIA) – DEIXA A MUCOSA MAIS FINA FICANDO MAIS SUSCEPTIVEL.
A DEFICIÊNCIA DE ANTI-OXIDANTES LIBERAM RADICAIS LIVRES QUE
FRAGILIZAM O DNA CELULAR. FATORES PREDISPONENTES: GORDURA / ÁLCOOL / TEMPERATURA / CONDIMENTOS.IMUNODEFICIÊNCIAS: RELACIONADOS COM O AUMENTO DO CÂNCER.
AGENTES BIOLÓGICOS:
VÍRUS (AGRESSÃO DIRETA AO GENOMA CELULAR) EPISTENBARR (CA DE NASOFARINGE / LINFOMA DE HODGI); PAPILOMA VÍRUS (CA COLO DE ÚTERO); RETROVÍRUS (LEUCEMIA E LINFOMA DE CÉLULAS T; VÍRUS DA HEPATITE B (HEPATO CARCINOMA)AIV; HPV (VÍRUS RELACIONADO COM O CÂNCER DE BOCA).MEIO AMBIENTE:
RAIOS UV- SÃO ABSORVIDOS PELO RNA E DNA IMPEDINDO AS INFORMAÇÕES GENÉTICAS
UVC: COMPRIMENTO DE ONDA CURTO (NÃO CHEGA NA TERRA);
UVB: O ANO INTEIRO;
UVA: MAIS ACENTUADO DURANTE O VERÃO.
TÉCNICA COM APLICAÇÃO DE AZUL DE TOLUIDINA:
PASSA-SE ÁCIDO ACÉTICO E A ÁREA FICA ESBRANQUIÇADA, LAVA, SECA, PASSA O ÁCIDO, FICARÁ AZUL NAS ÁREAS DE MAIOR ATIVIDADE CELULAR.
DEVE-SE APLICAR ESSA TÉCNICA EM ÁREAS EXTENSAS ONDE NÃO SABEMOS ONDE BIOPSIAR.Roteiro elaborado pela estagiária:
GABRIELLA GUIMARÃES DE OLIVEIRA CRO-SP 74301
-
-
Processo Proliferativos
-
1- Conceito : Os processos proliferativos compreende um grupo de lesões relativamente freqüente e são representados por crescimentos teciduais de natureza basicamente inflamatória (sem características histológicas neoplásicas) que ocorrem em diversas localidades da cavidade da boca como resposta à agressões geralmente de natureza traumática crônica, ou seja, de baixa intensidade e alta freqüência.
2- Generalidades :
-
- origem : o crescimento resultante é constituído por células iguais as células de origem mais a presença de componente inflamatório (dependendo da fase em maior ou menor grau).
-
- etiologia : o trauma crônico é, na maioria das vezes, o determinante para o crescimento, assim a relação causa-efeito geralmente pode ser estabelecida.
-
- comportamento : uma vez identificado e removido o agente etiológico a lesão pode diminuir de tamanho pela redução do edema, porém não desaparece completamente uma vez que juntamente com o edema também há proliferação celular. Embora possa atingir grandes dimensões, os processos proliferativos são auto-limitante. Não ocorre transformação maligna dessas lesões, o perigo é a persistência do trauma agindo de forma crônica no tecido.
-
- evolução : geralmente apresentam crescimento lento, em média para uma lesão de 1cm de diâmentro o período de evolução é de aproximadamente 3 meses, já os tumores benignos para atingirem estas dimensões podem demorar 1 ano e os tumores malignos algumas semanas.
-
- aspectos clínicos : no início são lesões nodulares de formato irregular de base séssil ou pediculada de coloração predominantemente avermelhada, sangrante pode ulcerar-se e infectar-se com facilidade, consistência flácida e assintomático. Quando a lesão para de crescer a tendência é que diminua progressivamente o componente vascular e intenfique o componente fibroso da lesão a qual passa a apresentar uma coloração mais rósea e uma consistência mais fibrosa.
-
- biópsia : de preferência excisional, uma vez que as lesões são altamente vascularizadas além do fato de que todas têm indicação cirúrgica como tratamento.
-
- tratamento : invariavelmente cirúrugico.
3- Principais Processos Proliferativos :
- Lesão periférica de células gigantes (LPCG)
- Granuloma piogênico (GP)
- Fibroma ossificante periférico (FOP) * (tumor benígno)
- Hiperplasia Fibrosa Inflamatória
- Fibromatoses Gengivais
-
Irritativa
-
Química
-
Hereditária
-
Anatômica
-
Idiopática
4- Bibliografia Recomendada- Tommasi
- Kignel
-
-
-
Queilite Actínica – Neovo Pigmentado- Pigmentação Racial
-
-
QUEILITE
Entende-se por queilite uma inflamação do lábio. Essa inflamação é causada principalmente pelos raios solares. Clinicamente caracteriza-se por áreas avermelhadas e descamadas. O tatamento é cirúrgico. No entanto, o laser e o ácido Tricloroacético podem ser úteis.
NEVO
Os Nevos pigmentados são pintas ou pequenas manchas de cor escurecida que se disseminam pela pele e eventualmente na boca. Os Nevos podem ser intradérmicos, compostos ou juncionais, sendo esse último considerado cancerizável. Por serem considerados de ” risco ” os Nevos bucais devem ser removidos cirurgicamente e analisados histológicamente.
PIGMENTAÇÃO RACIAL
A pigmentação, como o próprio nome diz é uma pigmentaçào comum em pacientes da raça negra e seus descendentes, sem no entanto, ter nenhum significado patológico. A pigmentação racial se caracteriza por manchas escurecidas disseminadas pelas diversas áreas anatômicas da cavidade bucal. Não há necessidade de tratamento por não tratar-se de patologia.
-
-
-
Doenças Ósseas
-
-
OSTEOMA
Neoplasia benigna constituída de osso compacto ou esponjoso, que prolifera por contínua formação óssea. Ocorre somente em osso membranoso, no endoósseo e periósteoIDADE : Qualquer idade
LOCALIZAÇÃO : Qualquer um dos maxilares
ASPECTO RADIOGRÁFICO : Radiopacidade bem delimitada
OUTRAS CARACTERÍSTICAS : Assintomático; Pode ser parte da Síndrome de Gardner ( osteomas, polipos intestinais e lesões fibrosas, além de dentes supranumerários )
OCORRÊNCIA: Raro
TRATAMENTO :Cirúrgico
OSTEOSSARCOMA
Mais comum dos tumores malignos primitivos do osso, relativamente raro no complexo maxilo-mandibularIDADE : Terceira e Quarta décadas
LOCALIZAÇÃO : Maxila e mandíbula, o sub tipo justacortical se origina no periósteo
DIVISÃO : Dois tipos. O primeiro mostra atividade osteoblástica ou esclerosante bastante intensa e o segundo, tem bastante atividade osteolítica ( Tommasi )
ASPECTO RADIOGRÁFICO : Osteoblástico tem imagem de raios de sol ( formações radiopacas )
CLINICAMENTE : Aumento de volume do osso atingido e dor intensa. No complexo maxilo mandibular apresenta mobilidade dental, odontalgia, fraturas patológicas especialmente na forma osteolítica. Existe a possibilidade de transformação em osteossarcoma de lesões ósseas benignas como a Doença de Paget, Lesão central de células gigantes e displasia fibrosa.
OUTRAS CARACTERÍSTICAS : Tumefação, dor ou parestesia
PROGNÓSTICO : Razoavelmente sombrio.HISTIOCITOSE IDIOPÁTICA
Outrora chamada de Histiocitose X, é um disturbio caracterizado por uma proliferação de células exibindo um diagnóstico característico das células de langerhans. As manifestsções clinicas variam desde lesòes ósseas solitárias até envolvimento visceral e cutâneo.Englobam três distúrbios: Granuloma eosinófilo, Síndrome de Hans-Schuller-Christian e Síndrome de Leterer Siwe.
No granuloma eosinófilo ocorrem apenas lesões ósseas
Na Síndrome de Hans-Schuller-Christian ocorrem lesões ósseas líticas, exoftalmia e diabete insipido
Na Síndrome de Leterer-Siwe é uma patologia de curso rápido e fatal com envolvimento ósseo, visceral e cutâneo disseminados.
IDADE: Acomete adultos jovens
LOCALIZAÇÃO: Qualquer osso
ASPECTO RADIOGRÁFICO: Lesões radiotransparentes únicas ou multiplas,”chamados “dentes flutuantes ”
ETIOLOGIA: DesconhecidaOs exames que devem ser solicitados em lesões ósseas sào : Dosagem de Calcio e Fósforo, fosfatase alcalina, proteinas totais e creatinina. Todos no sangue e urina.
-
-
-
Doenças Bolhosas
-
-
Como o nome já diz são doenças que tem como principal característica clínica o aspecto de bolha. Existem vários tipos mas os mais importantes para a odontologia é o Penfigo e o Penfigóide.
O Penfigo e o Penfigóide possuem características em comum, são doenças auto-imunes.Penfigo
São bolhas intra-epiteliais formadas pela ruptura dos desmossomos. São bolhas ou áreas úlceradas que podem ocorrer em qualquer parte da mucosa julgal ou na pele. Acomete indivíduos de ambos os sexos, acima de 40 anos. O Penfigo forma uma crosta cicatricial na mucosa causando muita dor ao paciente que sente dificuldades para se alimentar. Existem dois tipos de Penfigo:
– Penfigo Foliáceo: mais violento, é conhecido como Fogo Selvagem. São extensas bolhas na pele que estouram e ulceram causando muita dor. 80% dos pacientes vão a óbito.
Na maioria dos casos o diagnóstico inicial do Penfigo Foliáceo é feito pela boca.– Penfigo Vulgar: não é tão destrutivo quanto o Penfigo Foliáceo.
O tratamento do Penfigo é feito com Corticosteróide (Prednisona com doses iniciais de 80 mg/dia) ou Imunossupressores em casos mais avançados.
Os exames que podem ser feitos para fechar um diagnóstico de Penfigo é a biópsia, onde são encontradas bolhas intra-epiteliais e o exame de imunofluorescência que detecta a presença de IgG.Penfigóide
Doença semelhante ao Penfigo. Ocorre em indivíduos acima dos 40 anos se diferenciando por prevalecer em mulheres e ocorre em qualquer mucosa e na pele. Mas a principal diferença em relação ao Penfigo é que, no Penfigóide, as bolhas são sub-epiteliais, separando o tecido epitelial do tecido conjuntivo.
Clínicamente será difícil encontrar bolhas, o que encontramos são áreas descamativas brandas.
O tratamento também é feito com Corticosteróides só que em menores doses (Prednisona com doses iniciais de 40 mg/dia).
Os exames para se detectar o Penfigóide são os mesmo feitos para o Penfigo; biópsia e imunofluorescência.Marília Vieira Martins
-
-
